Антитромботическая терапия при инфакте миокарда. Антикоагулянтная терапия при инфаркте миокарда. Антиаггрегантная терапия при инфаркте миокарда.
- Антитромботическая терапия при инфакте миокарда. Антикоагулянтная терапия при инфаркте миокарда. Антиаггрегантная терапия при инфаркте миокарда.
- Антикоагулянты препараты. Варфарин и новые антикоагулянты
- Дозировка гепарина при инфаркте миокарда. Фармакологические свойства
- Тромболитическая терапия при инфаркте миокарда. Текст научной работы на тему «Тромболитическая терапия острого инфаркта миокарда»
- Антиагреганты
- Антикоагулянты при инфаркте миокарда. Тромболитическая терапия при инфаркте миокарда.
- Стрептокиназа при инфаркте миокарда. Фармакодинамика и фармакокинетика
- Гепарин при окс доза. Фармакологическое действие
- Гепарин при инфаркте миокарда рецепт. Фармакологические свойства
Антитромботическая терапия при инфакте миокарда. Антикоагулянтная терапия при инфаркте миокарда. Антиаггрегантная терапия при инфаркте миокарда.
Гепарин назначают при инфаркте миокарда любого типа — больным с повышением сегмента ST и без такового в следующих случаях: на ЭКГ нет зубца Q; депрессия сегмента ST; высокий риск тромботических осложнений (для их профилактики); предупреждение новой окклюзии коронарной артерии; для повышения эффективности ТЛТ; реинфаркт; ХСН; фибрилляция предсердий (ФП) и тромбоз глубоких вен голеней.
Больной, которому тромболизис не проводился, должен получать внутривенно НФГ с первых часов инфаркта миокарда болюсом 60 ЕД/кг (максимально 4000 ЕД), потом со скоростью 12 ЕД/кгч (максимальная доза — 1000 ЕД/ч) или лучше НМВГ, обладающие большей биодоступностью и более длительным эффектом (дальтепарин 100 МЕ/кг подкожно 2 раза в сутки или фрагмин 120 МЕ/кг подкожно 2 раза в сутки, или надропарин 86 МЕ/кг внутривенно болюсом, потом подкожно 86 МЕ/кг 2 раза в сутки), плюс аспирин в малой дозе (0,1 г/сут) для профилактики тромбоза глубоких вен голеней (в последующем — и ТЭЛА) и формирования тромбов в ЛЖ. НМВГ не используют у больных с ИМ с повышением интервала ST, в возрасте старше 75 лет и при патологии почек. Лечение гепарином проводят 5—8 дней. Он вводится подкожно (под контролем АЧТВ, оно не должно превышать 90 с), лучше в переднюю брюшную стенку, так как она — наиболее безопасное место для введения гепарина. Если вводить его в других областях, то имеется очень большой риск попадания в мышцу и развития массивных внутримышечных гематом. Терапия малыми дозами НФГ уменьшает агрегацию тромбоцитов.
Антикоагулянты препараты. Варфарин и новые антикоагулянты
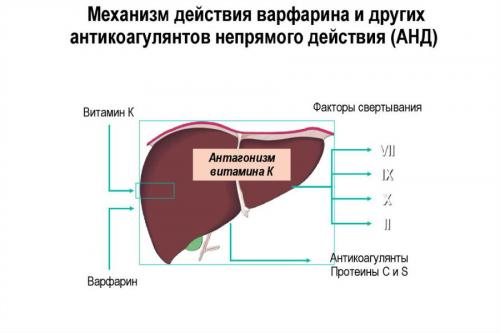
История варфарина началась в 1945 году, когда он был запатентован сельскохозяйственными биохимиками как средство от родентицида.
В оптимальных условиях антагонисты витамина К являются эффективными и безопасными антикоагулянтами, но различные продукты питания, другие лекарства и сопутствующие заболевания изменяют их фармакокинетические и фармакодинамические свойства.
У многих пациентов, принимающих АВК, контроль коагуляции недостаточно эффективен, что приводит к повышенному риску тромботической эмболии или, наоборот, кровотечения. В результате стремление к разработке лучших антикоагулянтов всегда оставалось актуальным.
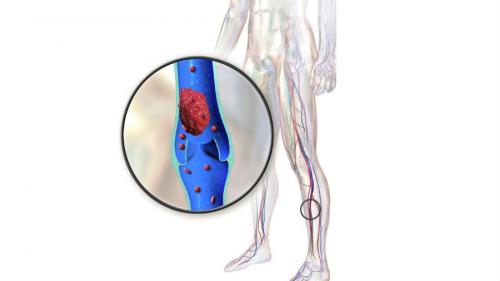
Тромботическая эмболия
Недавно были разработаны новые антикоагулянты, которые прямо и обратимо ингибируют тромбин или фактор коагуляции Ха. Было показано, что они столь же эффективны, как и АВК, в лечении и профилактике венозных тромбоэмболических событий, предотвращении инсульта у пациентов с фибрилляцией предсердий (ФП) и лучше, чем плацебо, в предотвращении повторных ишемических событий у пациентов с острым коронарным синдромом.
Новые антикоагулянты значительно превосходят AVK по некоторым параметрам:
- они обладают быстрым началом действия;
- имеют предсказуемую фармакокинетику;
- не нуждаются в регулярном мониторинге параметров свертывания;
- не взаимодействуют с другими лекарствами и продуктами питания, что значительно снижает риск передозировки;
- обеспечивают стабильный антикоагулянтный эффект.
Эффективность новых антикоагулянтов подтверждена клиническими испытаниями.
Дозировка гепарина при инфаркте миокарда. Фармакологические свойства
Антикоагулянт прямого действия, относится к группе среднемолекулярных гепаринов, замедляет образование фибрина. Антикоагулянтный эффект обнаруживается in vitro и in vivo, наступает непосредственно после внутривенного применения.
Механизм действия гепарина основан прежде всего на связывании его с антитромбином III - ингибитором активированных факторов свертывания крови: тромбина, IXa, Ха, ХIа, ХIIа (особенно важной является способность ингибировать тромбин и активированный фактор X).
Увеличивает почечный кровоток; повышает сопротивление сосудов мозга, уменьшает активность мозговой гиалуронидазы, активирует липопротеинлипазу и обладает гиполипидемическим действием.
Снижает активность сурфактанта в легких, подавляет чрезмерный синтез альдостерона в коре надпочечников, связывает адреналин, модулирует реакцию яичников на гормональные стимулы, усиливает активность паратгормона. В результате взаимодействия с ферментами может увеличивать активность тирозингидроксилазы мозга, пепсиногена, ДНК-полимеразы и снижать активность миозиновой АТФазы, пируваткиназы, РНК-полимеразы, пепсина.
У больных с ИБС (ишемической болезнью сердца) (в комбинации с АСК (ацетилсалициловой кислотой) снижает риск развития острых тромбозов коронарных артерий, инфаркта миокарда и внезапной смерти. Уменьшает частоту повторных инфарктов и летальность больных, перенесших инфаркт миокарда.
В высоких дозах эффективен при тромбоэмболиях легочной артерии и венозном тромбозе, в малых - для профилактики венозных тромбоэмболий, в т.ч. после хирургических операций.
При внутривенном введении свертывание крови замедляется почти сразу, при внутримышечном - через 15-30 мин, при подкожном - через 20-60 мин, после ингаляции максимум эффекта - через сутки; продолжительность антикоагулянтного эффекта соответственно - 4-5, 6, 8 ч и 1-2 нед, терапевтический эффект - предотвращение тромбообразования - сохраняется значительно дольше.
Дефицит антитромбина III в плазме или в месте тромбоза может снизить антитромбический эффект гепарина.
Тромболитическая терапия при инфаркте миокарда. Текст научной работы на тему «Тромболитическая терапия острого инфаркта миокарда»
ТОЧКА ЗРЕНИЯ
ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ ОСТРОГО ИНФАРКТА МИОКАРДА
Д.П. Семенцов
Отделение кардиореанимации ГКБ №59, Москва
Тромболитическая терапия острого инфаркта миокарда
Д.П. Семенцов
Отделение кардиореанимации ГКБ №59, Москва
Подчеркивается значимость тромболитической терапии как одного из методов восстановления коронарного кровотока у больных с инфарктом миокарда, рассматриваются показания и противопоказания к проведению тромболизиса, преимущества и недостатки, а также схемы введения различных тромболитиков, критерии эффективности и возможные осложнения тромболитической терапии.
Ключевые слова: инфаркт миокарда, тромболитическая терапия, коронарный кровоток.
Thrombolytic therapy of acute myocardial infarction
D.P Sementsov
Cardio Emergency Unit, City Clinical Hospital №59, Moscow
Importance of thrombolytic therapy for restoration of coronary blood flow in acute myocardial infarction is emphasized. Indications and contraindications, advantages and disadvantages for thrombolysis therapy are discussed. The ways of different thrombolytics implementation, efficacy criteria and possible side effects are also presented.
Key words: myocardial infarction, thrombolytic therapy, coronary blood flow Rational Pharmacother. Card. 2007;5:73-78
Основными достижениями медицины второй половины ХХ века, позволившими снизить госпитальную летальность у пациентов с острым инфарктом миокарда (ОИМ) в среднем с 25-30% до 8,4%, явились создание специализированных, оснащенных следящей и реанимационной аппаратурой блоков интенсивной терапии, широкое внедрение с начала 90-х годов тромболитической терапии (ТЛТ) и развитие эндоваскулярных методов лечения .
В подавляющем большинстве случаев причиной ОИМ служит тромбоз коронарной артерии, возникающий вследствие разрыва "нестабильной" атеросклеротической бляшки и ведущий к полному или частичному прекращению кровотока . Поэтому одним из важнейших этапов лечения острого окклюзирующего коронарного тромбоза является быстрое и полное восстановление коронарного кровотока и обеспечение адекватной перфузии миокарда.
Преимущества и недостатки методов восстановления коронарного кровотока
Эту задачу можно решить как путем механического восстановления коронарного кровотока с помощью первичной (прямой) транслюминальной баллонной коронарной ангиопластики (ТЛБКА),таки медикаментозным разрушением коронарного тромба с помощью ТЛТ Оба эти метода имеют свои преимущества и недостатки.
Преимуществами первичной ТЛБКА являются:
1. полное восстановление проходимости инфаркт-связанной артерии, что достигается в 90 - 95% случаев, тогда как при ТЛТ это происходит не чаще, чем в 60 - 70% случаев;
2. более редкое развитие рестеноза инфарктсвязан-ной артерии, постинфарктной стенокардии и рецидива ОИМ;
3. возможность проведения при относительных и абсолютных противопоказаниях к ТЛТ
Недостатками ТЛБКА, особенно значимыми в условиях отечественного здравоохранения, являются экономические и организационные трудности ее реализации: необходимость специального дорогостоящего высокотехнологичного оборудования и квалифицированного медицинского персонала, способного круглосуточно осуществлять экстренные эндоваскулярные вмешательства больным с острым коронарным синдромом.
Преимуществами ТЛТ являются:
1. простота проведения, возможность восстановления коронарного кровотока в максимально быстрые сроки от начала развития ОИМ, в том числе и бригадами скорой медицинской помощи (СМП);
2. меньшая, по сравнению с ТЛБКА, стоимость тром-болитических препаратов, особенно стрептокиназы.
Антиагреганты
- Антиагреганты в комбинациях
Описание
Антиагреганты ингибируют агрегацию тромбоцитов и эритроцитов, уменьшают их способность к склеиванию и прилипанию (адгезии) к эндотелию кровеносных сосудов. Снижая поверхностное натяжение мембран эритроцитов, они облегчают их деформирование при прохождении через капилляры и улучшают текучесть крови. Антиагреганты способны не только предупреждать агрегацию, но и вызывать дезагрегацию уже агрегированных кровяных пластинок.
Применяют их для предупреждения образования послеоперационных тромбов, при тромбофлебитах, тромбозах сосудов сетчатки, нарушениях мозгового кровообращения и др., а также для предупреждения тромбоэмболических осложнений при ишемической болезни сердца и инфаркте миокарда.
Ингибирующее влияние на склеивание (агрегацию) тромбоцитов (и эритроцитов) оказывают в той или иной степени лекарственные средства разных фармакологических групп (органические нитраты, блокаторы кальциевых каналов, производные пурина, антигистаминные препараты и др.). Выраженное антиагрегантное действие оказывают НПВС, из которых широкое применение в целях профилактики тромбообразования имеет ацетилсалициловая кислота.
Одним из основных представителей антиагрегантов является ацетилсалициловая кислота. Она оказывает тормозящее влияние на спонтанную и индуцированную агрегацию и адгезию тромбоцитов, на высвобождение и активацию тромбоцитарных факторов 3 и 4. Показано, что ее антиагрегационная активность тесно связана с влиянием на биосинтез, либерацию и метаболизм ПГ. Она способствует высвобождению эндотелием сосудов ПГ, в т.ч. ПГI2(простациклина). Последний активирует аденилатциклазу, снижает в тромбоцитах содержание ионизированного кальция — одного из трех главных посредников агрегации, а также обладает дезагрегационной активностью. Кроме того, ацетилсалициловая кислота, подавляя активность циклооксигеназы, уменьшает образование в тромбоцитах тромбоксана А2 — простагландина с противоположным типом активности (проагрегационный фактор). В больших дозах ацетилсалициловая кислота тормозит также биосинтез простациклина и других антитромботических простагландинов (D2, Е1и др.). В связи с этим в качестве антиагреганта ацетилсалициловую кислоту назначают в относительно небольших дозах (75–325 мг в сутки).
Антикоагулянты при инфаркте миокарда. Тромболитическая терапия при инфаркте миокарда.
• Существует четкая зависимость между временем начала тромболитической терапии и прогнозом пациентов . Так лечение, проведенное в интервале от 30 до 60 минут с момента начала симптомов, привело к спасению 60-80 жизней пациентов на 1000 больных к 35 дню наблюдения, а ТЛТ, выполненная на 1-3 час. болезни, - 30-50 спасенных жизней на 1000 пациентов.
• Однако лишь 11% пациентов, нуждающихся в тромболитической терапии , получили ее к 3 часу болезни!
В методических рекомендациях Европейского общества кардиологов (1996) предлагается проводить тромболитическую терапию до 12-го часа от начала заболевания. Следует помнить, чтобы период от начала лечения был минимальным. Назначение тромболитиков после 12 часов нецелесообразно.
Показания к тромболитической терапии сформулированы достаточно четко. Это типичный ангинозный приступ длительностью от 30 мин. и более, сопровождающийся ЭКГ-признаками, развивающегося ИМ:
• подъем сегмента ST над изоэлектрической линией не менее чем на 1 мм в одном из отведений от конечностей, или
• не менее чем на 2 мм в двух последовательных грудных отведениях, или
• вновь развившаяся блокада обеих левых ветвей пучка Гиса (блокада левой ножки пучка Гиса).
• При атипической клинической картине дебюта ИМ, но при наличии характерных изменений ЭКГ, ТЛТ терапия может быть рекомендована.
Новое понятие современной кардиологии - « прерванный инфаркт миокарда » - полное отсутствие или незначительная зона некроза миокарда после ишемии. Это состояние описывается как:
• 1) полное прекращение элевации сегмента ST и последующий за терапией возврат его вниз до • 2) концентрация КФК к концу 1-х суток не превышает более чем в 2 раза ее верхнюю норму.
• Прослежена четкая зависимость между временем начала лечения и числом «прерванных ИМ», а также выраженностью изменений ЭКГ и выживаемостью к 30 дню болезни.
• Начало терапии в течение 1 часа болезни позволяет прервать 25% ИМ с элевацией сегмента ST, на 2-3 час болезни - 14%, а терапия на 3^4 часу болезни у 10% пациентов.
Используемые тромболитики при тромболитической терапии
Стрептокиназа - 1,5 млн. ед. за 30-60 мин. на 100 мл физраствора или 5% глюкозы.
Альтеплаза - фибирин-специфический агент - может назначаться после 4 часов, может повторно назначаться при явлениях рестеноза.
Новые рекомбинантные (продукт генной инженерии) тканевые активаторы плазминогена позволяют осуществлять в/в болюсное введение - ланатеплаза, ретеплаза, тенектеплаза.
Тенектеплаза - рекомендована для болюсного введения на догоспитальном этапе.
Вместе с тем даже при типичном ангинозном приступе, не сопровождающемся динамикой ЭКГ, или если эти изменения касаются зубца Т (включая инверсию) или депрессии сегмента ST, ТЛТ не показана.
На эффективность тромболитической терапии влияет и время суток - реканализация происходит хуже в утренние часы, т.е. тогда, когда реактивность тромбоцитов и процессов коагуляции, а также вязкость крови, вазомоторный тонус и естественное ингибирование фибринолиза имеют свои максимальные суточные показатели.
Выявляемое при стандартной ЭКГ быстрое снижение более чем на 80% ранее повышенного уровня сегмента ST позволяет точно определить больных с хорошим прогнозом при ИМ. Эти больные в дальнейшем не нуждаются в дополнительных лечебных мероприятиях. Напротив, отсутствие существенного снижения повышенного уровня сегмента ST не более чем на 20% с высоким уровнем достоверности указывает на отсутствие успешной реканализации коронарных сосудов.
Стрептокиназа при инфаркте миокарда. Фармакодинамика и фармакокинетика
Принцип воздействия основан на том, что активное вещество при контакте с плазминогеном-профибринолизином образует комплекс, который активизирует процесс перехода фибринолизина в плазмин-фибринолизин. Последний является протеолитическим ферментом, благодаря которому происходит растворение волокон фибрина в кровяных тромбах и сгустках, которые вызывают деградацию фибриногена, специфических плазменных протеинов, факторов свертывания 5 и 7.
Стрептокиназа растворяет тромбы не только на поверхности, но и изнутри. Активный компонент лекарственного препарата является стрептококковым белком, который обладает антигенными свойствами, что может привести к нейтрализации стрептокиназы специфическими антителами.
Ускоренный фибринолиз достигается благодаря введению избыточного количества препарата, достаточного для нейтрализации антител.
Стрептокиназа способна восстанавливать проходимость в уже поврежденных, тромбированных кровеносных сосудах.
Лекарственный препарат при внутривенном введении способен снижать ОПСС и кровяное давление с постепенным снижением показателя МОК.
Медикамент улучшает работоспособность левого желудочка у пациентом с ХСН.
При инфаркте миокарда Стрептокиназа способна значительно снижать частоту смертельных исходов при своевременном и грамотном применении.
Лекарственный препарат способен снижать число летальных исходов при тромбоэмболии легочной артерии, уменьшать количество тромботических осложнений при патологии сердечно-сосудистой системы, медикамент улучшает функциональные показатели работы сердца.
Фибринолитический эффект по завершении инфузии наблюдается уже через несколько часов, а увеличенное тромбиновое время регистрируется до суток благодаря одновременному повышению количества циркулирующих продуктов деградации фибриногена и фибрина, а также снижению фибриногена.
Стрептокиназа способна активировать не только тканевой фибринолиз (тромболизис – процесс растворения тромба), но и системный фибринолиз (процесс расщепления кровяного фибриногена). Такой механизм воздействия может привести к кровотечению из-за гипофибриногенемии . Чаще всего такое наблюдается до ретракции, при свежих сгустках крови.
Эффект тромболизиса при интракоронарном введении наблюдается уже через час.
Гепарин при окс доза. Фармакологическое действие
Антикоагулянт прямого действия, относится к группе среднемолекулярных гепаринов. В плазме крови активирует антитромбин III, ускоряя его противосвертывающее действие. Нарушает переход протромбина в тромбин, угнетает активность тромбина и активированного фактора X, в некоторой степени уменьшает агрегацию тромбоцитов.
Для нефракционированного стандартного гепарина соотношение антиагрегантной активности (антифактора Xa) и антикоагулянтной активности (АЧТВ) составляет 1:1.
Увеличивает почечный кровоток; повышает сопротивление сосудов мозга, уменьшает активность мозговой гиалуронидазы, активирует липопротеинлипазу и обладает гиполипидемическим действием. Снижает активность сурфактанта в легких, подавляет чрезмерный синтез альдостерона в коре надпочечников, связывает адреналин, модулирует реакцию яичников на гормональные стимулы, усиливает активность паратгормона. В результате взаимодействия с ферментами может увеличивать активность тирозингидроксилазы мозга, пепсиногена, ДНК-полимеразы и снижать активность миозиновой АТФазы, пируваткиназы, РНК-полимеразы, пепсина.
Имеются данные о наличии у гепарина иммунодепрессивной активности.
У больных с ИБС (в комбинации с ацетилсалициловой кислотой) снижает риск развития острых тромбозов коронарных артерий, инфаркта миокарда и внезапной смерти. Уменьшает частоту повторных инфарктов и летальность больных, перенесших инфаркт миокарда. В высоких дозах эффективен при тромбоэмболиях легочной артерии и венозном тромбозе, в малых - для профилактики венозных тромбоэмболий, в т.ч. после хирургических операций.
При в/в введении свертывание крови замедляется почти сразу, при в/м - через 15-30 мин, при п/к - через 20-60 мин, после ингаляции максимум эффекта - через сутки; продолжительность антикоагулянтного действия соответственно - 4-5, 6, 8 ч и 1-2 нед., терапевтический эффект - предотвращение тромбообразования - сохраняется значительно дольше. Дефицит антитромбина III в плазме или в месте тромбоза может снизить антитромботический эффект гепарина.
Гепарин при инфаркте миокарда рецепт. Фармакологические свойства
Фармакокинетика
После подкожного введения ТCmax- 4-5 ч. Связь с белками плазмы крови – до 95 %, объем распределения очень маленький – 0,06 л/кг (не покидает сосудистое русло из-за сильного связывания с белками плазмы крови). Гепарин не проникает через плаценту и в грудное молоко. Интенсивно захватывается эндотелиальными клетками и клетками мононуклеарно-макрофагальной системы (клетками ретикуло-эндотелиальной системы), концентрируется в печени и селезенке. При ингаляционном способе введения (вдыхании) поглощается альвеолярными макрофагами, эндотелием капилляров, больших кровеносных и лимфатических сосудов: эти клетки являются основным местом депонирования гепарина, из которого о постепенно высвобождается, поддерживая необходимую концентрацию в плазме крови.
Метаболизируется в печени с участием N-десульфамидазы и гепариназы тромбоцитов, включающейся в метаболизм гепарина на более поздних этапах. Участие в метаболизме тромбоцитарного фактора IV (антигепаринового фактора), а также связывание гепарина с системой макрофагов объясняют быструю биологическую инактивацию и кратковременность действия. Десульфатированные молекулы под воздействием эндогликозидазы почек превращаются в низкомолекулярные фрагменты. Период полувыведения гепарина – 1-6 ч (в среднем – 1,5 ч); увеличивается при ожирении, печеночной и/или почечной недостаточности; уменьшается при тромбоэмболии легочной артерии, инфекциях, злокачественных опухолях. Выделяется почками, преимущественно в виде неактивных метаболитов, и только при введении высоких доз возможно выведение (до 50 %) в неизмененном виде. Не выводится посредством гемодиализа.
Фармакодинамика
Антикоагулянт прямого действия, относится к группе среднемолекулярных гепаринов, замедляет образование фибрина. Антикоагулянтный эффект обнаруживается in vitro и in vivo, наступает непосредственно после внутривенного применения.
Механизм действия гепарина основан прежде всего на связывании его с антитромбином III – ингибитором активированных факторов свертывания крови: тромбина, IXа, Xа, XIа, XIIа (особенно важной является способность ингибировать тромбин и активированный фактор Х). Гепарин нарушает переход протромбина в тромбин, угнетает тромбин и останавливает образование фибрина из фибриногена, а так же в некоторой степени уменьшает агрегацию тромбоцитов.
Увеличивает почечный кровоток; повышает сопротивление сосудов мозга, уменьшает активность мозговой гиалуронидазы, активирует липопротеинлипазу и обладает гиполипидемическим действием.
Гепарин снижает активность сурфактанта в легких, подавляет чрезмерный синтез альдостерона в коре надпочечников, связывает адреналин, модулирует реакцию яичников на гормональные стимулы, усиливает активность паратгормона. В результате взаимодействия с ферментами может увеличивать активность тирозингидроксилазы мозга, пепсиногена, ДНК-полимеразы и снижать активность миозиновой АТФазы, пируваткиназы, РНК-полимеразы, пепсина.
У больных с ишемической болезнью сердца (в комбинации с ацетилсалициловой кислотой) снижает риск развития острых тромбозов коронарных артерий, инфаркта миокарда и внезапной смерти. Уменьшает частоту повторных инфарктов и летальность больных, перенесших инфаркт миокарда.
В высоких дозах эффективен при тромбоэмболиях легочной артерии и венозном тромбозе, в малых – для профилактики венозных тромбоэмболий, в т.ч. после хирургических операций. При внутривенном введении свертывание крови замедляется почти сразу, при внутримышечном – через 15-30 мин, при подкожном – через 20-60 мин, после ингаляции максимум эффекта – через сутки; продолжительность антикоагуляционного эффекта соответственно – 4-5, 6, 8 ч и 1-2 нед, терапевтический эффект – предотвращение тромбообразования - сохраняется значительно дольше.
Дефицит антитромбина III в плазме или в месте тромбоза может снизить антитромботический эффект гепарина.