Стенокардия и инфаркт миокарда. Классификация ишемической болезни сердца
- Стенокардия и инфаркт миокарда. Классификация ишемической болезни сердца
- Стенокардия и инфаркт миокарда дифференциальный диагноз. Дифференциальный диагноз стенокардии и инфаркта миокарда.
- Стенокардия экг признаки. Методы диагностики стенокардии
- Стенокардия симптомы. Александр Попандопуло, врач терапевт. Редактор А. Герасимова
- Стенокардия это. Симптомы стенокардии
- Стенокардия и инфаркт миокарда отличия. Экг: признаки острого инфаркта миокарда.
- Нестабильная стенокардия (клиника, диагностика, лечение)
- С чем связан инфаркт миокарда. Инфаркт
Стенокардия и инфаркт миокарда. Классификация ишемической болезни сердца
В зависимости от симптомов, различают следующие основные формы недуга:
Коронарная смерть . Симптомы развиваются стремительно: потеря сознания, зрачки расширены и не реагируют на свет. Нет пульса, дыхания.
Постинфарктный кардиосклероз . Среди характерных признаков: нарушения сердечного ритма, проявления острой (приступ удушья-«сердечная астма», отек легких) и хронической сердечной недостаточности (отеки ног, одышка). Больной жалуется на ощущение нехватки воздуха, одышку, у него отекают голени и стопы.
Острый коронарный синдром. Впервые возникшая стенокардия, прогрессирующая стенокардия, инфаркт миокарда и др.
Инфаркт миокарда . Часто сильная давящая и жгучая боль за грудиной, отдающая в челюсть, левую лопатку и руку. Длится до получаса и больше, не проходит при приеме нитроглицерина под язык. Также у пациента выступает холодный пот, снижается АД, могут появиться слабость, рвота и страх смерти.
Стенокардия . Человек жалуется на загрудинную боль - сдавливающую, сжимающую, жжение за грудиной при физических нагрузках и иногда в покое. Возможными симптомами стенокардии являются боли в шее, левой лопатке, нижней челюсти или левой руке. Обычно боль непродолжительна.
Стенокардия - одно из самых ярких проявлений ишемической болезни сердца. Самостоятельное лечение стенокардии народными средствами недопустимо! Только врач, на основании своего профессионального опыта и диагностических методик, может сделать выводы о состоянии человека и необходимых лечебных мерах!

1
УЗИ сердца при стенокардии
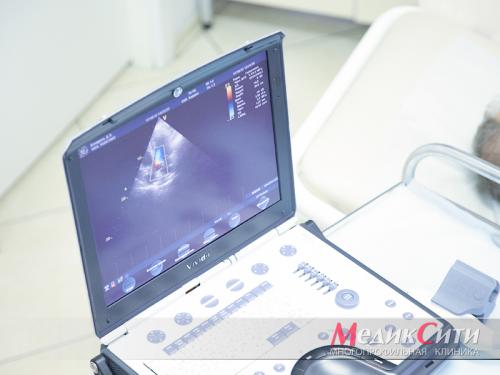
2
УЗИ сердца в «МедикСити»
3
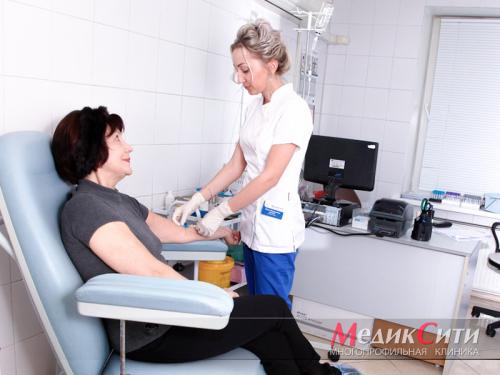
Анализы крови при ИБС
Если стенокардия возникла впервые, если приступы стенокардии стали возникать чаще, длиться более продолжительное время и проявляться сильнее, речь идет об остром коронарном синдроме и высоком риске развития инфаркта миокарда. Такие пациенты должны быть срочно госпитализированы по скорой помощи в стационар, где в экстренном порядке будет выполнена коронароангиография и восстановлен кровоток в артерии сердца, что позволит избежать возникновения инфаркта миокарда и, как следствие, инвалидности.
Безболевая ишемия миокарда
ИБС может и не сопровождаться болевым синдромом. Такая ишемия называется безболевой.
Проявлением болезни в случае безболевой ишемии миокарда зачастую становятся непосредственно инфаркт миокарда или внезапная коронарная смерть. Поэтому очень важно регулярно обследоваться у кардиолога, особенно людям, находящимся в группе риска (диабетики, гипертоники, курящие, лица с ожирением, пожилые и др.).
Подобную скрытую ишемию можно выявить с помощью некоторых инструментальных методик, например, ЭКГ с нагрузкой (Велоэргометрия , тредмил). Именно во время стресс-теста на электрокардиограмме особенно ярко проявляются специфические для ИБС изменения.
Стенокардия и инфаркт миокарда дифференциальный диагноз. Дифференциальный диагноз стенокардии и инфаркта миокарда.
В первую очередь необходимо правильно установить диагноз стенокардии и определить ее форму. Для этого нужно детально проанализировать имеющийся болевой синдром в левой половине грудной клетки и данные изменения конечной части желудочкового комплекса ЭКГ (депрессия или подъем сегмента ST и отрицательный или высокий остроконечный зубец Т) Далее необходимо провести дифференциальную диагностику интересующей нас формы стенокардии и заболеваний, имеющих сходную клиническую картину:
а) другие клинические формы ИБС;
б) другие заболевания сердечно-сосудистой системы;
в) любые патологические состояния, которые по клиническим признакам напоминают стенокардию.
Стенокардия экг признаки. Методы диагностики стенокардии
Диагностика стенокардии проводится на основании опроса, осмотра, анализа жалоб и данных, полученных при клинико-лабораторном и инструментальном обследовании.
Распознать стенокардию часто удается при первом же обращении больного, тогда как для отклонения этого диагноза необходимы наблюдение за течением болезни и анализ данных неоднократных расспросов и обследований больного. Следующие признаки дополняют клиническую характеристику стенокардии, но их отсутствие не исключает этот диагноз:
- локализации боли за грудиной (наиболее типична!), редко - в области шеи, в нижней челюсти и зубах, в руках, в надплечье и лопатке (чаще слева), в области сердца;
- характер боли - давящий, сжимающий, реже - жгучий (подобно изжоге) или ощущение инородного тела в груди (иногда больной может испытывать не болевое, а тягостное ощущение за грудиной и тогда он отрицает наличие собственно боли);
- одновременные с приступом повышения АД, бледность покровов, испарина, колебания частоты пульса, появление зкстрасистол.
Все это характеризует стенокардию напряжения. Тщательность врачебного расспроса определяет своевременность и правильность диагностики болезни. Следует иметь в виду, что нередко больной, испытывая типичные для стенокардии ощущения, не сообщает о них врачу как о «не относящихся к сердцу», или, напротив, фиксирует внимание на диагностически второстепенных ощущениях «в области сердца».
Стенокардия покоя в отличие от стеиокардии напряжения возникает вне связи с физическим усилием, чаще по ночам, но в остальном сохраняет все черты тяжелого приступа грудной жабы и нередко сопровождается ощущением нехватки воздуха, удушьем.
Лабораторная диагностика стенокардии включает в себя:
- общий анализ крови;
- анализ крови на тропонин или МВ-фракции креатинфосфокиназы;
- биохимический анализ крови для определения липидного профиля и уровня креатинина;
- измерение уровня сахара в крови и проведение теста на гликированный гемоглобин.
При необходимости может быть назначен анализ крови на определение уровня гормонов щитовидной железы.
Самым доступным и информативным методом диагностики стенокардии является электрокардиографическое исследование (ЭКГ), проведенное в момент приступа. С целью обнаружения ишемии врач может назначить ЭКГ на фоне физической нагрузки или нагрузочных проб: тредмил-теста, велоэргометрии. На полученной ЭКГ наблюдаются изменения в сердце (аритмии, гипертрофия левого желудочка, признаки ишемии).
Кроме этого, для диагностики стенокардии применяют:
- холтеровское мониторирование ЭКГ: пациенту устанавливают прибор, который фиксирует изменения в работе сердца на протяжении суток.
- УЗИ сердца; ЭхоКГ проводится для оценки структуры органа, определения его размеров, выявления каких-либо отклонений в строении и функционировании; для уточнения диагноза возможно выполнение стресс-эхокардиографии, когда УЗИ делают после нагрузки.
При стенокардии с целью диагностики в некоторых случаях проводят коронарную ангиографию или мультиспиральную КТ.
Стенокардия симптомы. Александр Попандопуло, врач терапевт. Редактор А. Герасимова
- Reading time: 2 минут чтения
Стенокардия – одно из наиболее распространенных проявлений ишемической болезни сердца. Многие люди игнорируют дискомфорт и боли в груди, не обращаются к врачам, поэтому даже не подозревают что страдают стенокардией. Такое отношение к здоровью плохо заканчивается.
Стенокардия впервые была описана как клинический синдром во второй половине 18 века, но нет сомнений в том, что этот синдром мучил людей с незапамятных времен. Как распознать стенокардию? В чем особенности патологии?
Что такое стенокардия
Стенокардия – это клинический синдром, связанный с кратковременной ишемией миокарда (сердечной мышцы). В момент приступа по ряду причин нарушается приток крови к ткани органа и снабжение ее кислородом. Это происходит, например, из-за сужения кровеносных сосудов, питающих сердце, из-за образования атеросклеротических бляшек.
Синдром проявляется судорожной болью , которая может распространяться в определенных направлениях и чувством стянутости, давления, неприятным дискомфортом в груди.
Если болезнь не лечить, она прогрессирует. Например, если судорожная боль в области сердца ранее была вызвана только более интенсивными, чем обычно, упражнениями, то по мере прогрессирования болезни такие приступы стенокардии могут быть спровоцированы обычными нагрузками. Далее приступы будут беспокоить даже в состоянии покоя.
Симптомы стенокардии — 6 вопросов о характере приступов
Стенокардия характеризуется определенными симптомами. Они могут различаться у разных людей, но у одного и того же человека каждый приступ проявляется одними и теми же признаками. Каковы общие черты стенокардии?
Что чувствует больной во время приступа?
У большинства пациентов судороги возникают в периоды повышенного физического или нервного стресса. Характерно ощущение тяжести, стеснения и сдавливания в груди. Может ощущаться:
- жжение;
- онемение;
- дискомфорт;
- тяжесть в области груди.
Некоторые больные чувствуют одышку, удушение, страх смерти. Более запущенная стенокардия характеризуется судорогами даже в состоянии покоя.
Как долго длится приступ?
Средняя продолжительность приступа стенокардии составляет 5-10 минут. Реже боль длится 15-20 минут. Если боль длится более 15 минут и не контролируется тринитратом глицерина (нитроглицерином), то это может быть уже острый инфаркт миокарда, когда начинаются необратимые изменения сердечной мышцы из-за ишемии.
Куда распространяется боль?
Боль распространяется в определенных направлениях. Наиболее распространенный путь — через внутреннюю поверхность левой руки. Боль может распространяться на запястье или пальцы левой руки, далее на плечо, челюсть, шею. Реже боль распространяется на правую сторону или на зубы.
Где находится боль?
Чаще всего боль возникает в области за грудиной или вокруг нее. Пациент может ощущать боль в левой части грудины, иногда она ощущается с обеих сторон или только с правой стороны.
Что провоцирует приступ стенокардии?
Чаще всего возникновение болей при стенокардии вызвано различными видами стрессов — физическими нагрузками, нервным напряжением и т. д. Начало приступов стенокардии также может быть вызвано перееданием, холодным воздухом или водой, изменениями эмоций, возбуждением, курением и т. д.
По мере увеличения частоты сердечных сокращений увеличивается потребность сердечной мышцы в кислороде. Поэтому все, что увеличивает частоту сердечных сокращений, может спровоцировать приступ стенокардии.
Как снять боль и дискомфорт?
Боль при стенокардии проходит после устранения провокационного фактора, например, торможение тренировок, успокоение.
Эффективен при подавлении острой стенокардии нитроглицерин. Таблетки кладут под язык. Существуют также другие фармацевтические формы этого препарата — раствор для \инфузии или сублингвальный спрей, таблетки с пролонгированным высвобождением.
Этот препарат снижает потребность миокарда в кислороде. Кроме того, нитроглицерин расширяет коронарные артерии сердца и, таким образом, улучшает приток крови к ишемизированным участкам.
Если нитроглицерин неэффективен и боль сохраняется длительное время, можно заподозрить острый инфаркт миокарда.
Стенокардия это. Симптомы стенокардии

Дискомфорт и болевые ощущения обычно локализуются за грудиной. Боль может иррадиировать (распространяться) в левую руку,, в шею. Подобная иррадиация наблюдается довольно часто. Иногда боль «отдает» в правую половину грудной клетки, правую руку, или в нижнюю челюсть, или в верхнюю часть живота.
В отдельных случаях боли или дискомфорта именно за грудиной не наблюдается, а есть только иррадиирующая боль. Также возможно, что боли нет вообще, а наблюдаются так называемые эквиваленты стенокардии :, потоотделение,,и т.п.
Признаком именно стенокардии является приступообразный характер боли. Как правило, боль возникает в условиях усиленной работы сердца (при физической нагрузке или эмоциональном напряжении). Подобный вид заболевания называется стенокардией напряжения . Приступ длится от одной до 15 минут. После чего больной испытывает слабость (чувствует себя «разбитым»). Помогает таблетка нитроглицерина, положенная под язык (если нитроглицерин не помогает, то, вероятно, боль в груди вызвана не стенокардией, а другим заболеванием). Как правило, с началом приступа больной прекращает физическую нагрузку, которая его вызвала, и это является условием прекращения боли. Однако в некоторых случаях боль исчезает и в условиях продолжающейся нагрузки (так называемое «прохождение через боль»). А иногда наблюдается эффект «разогрева»: сначала нагрузка вызывает боль, однако повторение через некоторое время такой же нагрузки боли уже не вызывает.
Выделяют также стенокардию покоя . При данной разновидности заболевания боль может появиться ночью, и больной просыпается от приступа боли. Стенокардия покоя встречается реже стенокардии напряжения, и является более опасным видом заболевания.
Также различают стабильную и нестабильную стенокардию . При стабильной стенокардии некоторая нагрузка при повторении приводит к повторению приступа (приступ возникает при определенном уровне нагрузки). Нестабильная стенокардия диагностируется при прогрессировании заболевания (приступ вызывается все меньшей нагрузкой). Это – более опасное состояние. Также к нестабильной стенокардии относят спонтанную стенокардию (приступы в этом случае не обусловлены физической активностью) и впервые возникшую стенокардию (приступы наблюдаются в период менее месяца). Впервые возникшая стенокардия может регрессировать (приступы прекратятся), превратиться в стабильную или прогрессирующую.
Стенокардия и другие виды болей в груди
Не всякая боль в груди является стенокардией. Боль может вызываться различными причинами (в некоторых случаях – сразу несколькими), это могут быть:
- другие заболевания сердца (такие как порок сердца, аортит и др.);
- остеохондроз шейного или грудного отделов позвоночника;
- опоясывающий лишай;
- межреберная невралгия ;
- заболевания желудочно-кишечного тракта ( язвенная болезнь , заболевания пищевода);
- заболевания легких (плеврит, пневмония ).
Боль, вызванную не ИБС, а другими причинами, называют кардиалгией . Кардиалгии обычно отличаются от стенокардии по характеру боли. В случае кардиалгии боль может быть молниеносной, покалывающей, или наоборот – длится в течение нескольких часов или дней. Однако не стоит пытаться самостоятельно поставить себе диагноз: боль в области сердца – это серьёзно. При появлении такой боли необходимо обратиться к врачу.
Стенокардия и инфаркт миокарда
Приступ стенокардии не является инфарктом. Боль при стенокардии говорит лишь о том, что сердечная мышца испытывает временный недостаток в питании. Стоит ситуации нормализоваться, и питание восстановится.
Однако следует помнить, что стенокардия и инфаркт – это стадии одного и того же процесса. Если атеросклероз будет прогрессировать, будет прогрессировать и стенокардия, а завершиться этот процесс может инфарктом. Поэтому к стенокардии (даже стабильной) не следует относиться как неизбежному злу. Стенокардия требует лечения, а прежде всего, - диагностики состояния сосудов.
Если приступ стенокардии случился впервые, или боль не проходит в течение 5 минут после принятой (под язык) таблетки нитроглицерина, надо вызывать скорую помощь.
Стенокардия и инфаркт миокарда отличия. Экг: признаки острого инфаркта миокарда.
При инфаркте миокарда последовательно или одновременно происходят три основных патофизиологических процесса - ишемия миокарда, его повреждение и инфаркт. ЭКГ-признаки этих процессов включают изменения зубца Т (ишемия), сегмента ST (повреждение) и комплекса QRS (инфаркт). Наиболее ранним признаком острой ишемии миокарда можно рассматривать увеличение амплитуды и заострение зубца Т - он становится "сверхострым" (см. рис. 178-9, в, г). Затем происходит его симметричная инверсия (см. рис. 178-9, е, л). Нарушение электрической целостности клеточных мембран сопровождается появлением то-ков повреждения. Характерным электрокардиографическим признаком прогрессирующего трансмурального инфаркта в отведениях, отражающих электрическую активность миокарда, находящегося перед зоной инфаркта, служит элевация сегмента ST. Сочетание ишемии и повреждения миокарда вызывает элевацию сегментов ST, за которыми следует либо высокий, острый зубец Т (на очень ранних стадиях), либо отрицательный зубец Т. В отведениях, отражающих электрическую активность участков миокарда, расположенных позади зоны инфаркта, имеют место реципрокные изменения: развивается депрессия сегмента ST, зубец Т при этом не изменяется или становится изоэлектричным. Существуют разногласия по вопросу о различиях между "реципрокными изменениями" и практически идентичными ишемическими изменениями, возникающими в этот же момент в отдаленном от зоны инфаркта участке миокарда, так называемой "ишемией на расстоянии". Однако депрессия сегмента ST, видимо, может встречаться в обоих случаях. По мере разрешения фазы острого повреждения сегмент ST возвращается в исходное положение. Тем не менее отрицательный зубец Т может сохраняться в течение многих месяцев или лет (см. рис. 178-9,м). При трансмуральном инфаркте миокарда деформируется и комплекс ORS, появляются так называемые патологические зубцы Q. Патологическими они считаются, если появляются в отведениях, в которых раньше отсутствовали, а также если становятся очень широкими (более 20 мс) или очень глубокими (более 0,2 мВ).
Нестабильная стенокардия (клиника, диагностика, лечение)
»» № 4'98
ОБЗОР ЛИТЕРАТУРЫ Чернов С.А., Чернов А.П.
Главный военный клинический госпиталь им. Н.Н. Бурденко. Государственный институт усовершенствования врачей МО РФ.
Нестабильная стенокардия (НСК) - наиболее тяжелый период обострения ишемической болезни сердца (ИБС), урожающий развитием инфаркта миокарда (ИМ) или внезапной смертью. НСК - по клиническим проявлениям и прогностическому значению занимает промежуточное положение между основными клинико-морфологическими формами ИБС - стабильной стенокардией и острым инфарктом миокарда. К настоящему времени стало очевидным, что причины прогрессирующего течения ИБС обусловлены изменениями со стороны атеросклеротической бляшки, эндотелия и тромбоцитов. При этом размер бляшек имеет относительное значение для развития критических состояний. Необходимо наличие "ранимой" бляшки, особенностями которой являются большое липидное ядро и тонкая покрышка . Факторы, способствующие повреждению атеросклеротической бляшки можно разделить на внешние и внутренние. К первым могут быть отнесены: артериальная гипертензия, повышение активности симпатоадреналовой системы, вазоконстрикция (спазм коронарных артерий), наличие градиента давления до и после стеноза, что на ряду с периодами "разгибания - сжатия" в местах ветвления и изгибов сосудов приводит к ослаблению структуры бляшки, высокий уровень ЛПНП, триглициридов, молекул типа фибриногена, фибронектина, фактоpa Фон Виллебранда . Внутренние факторы, способствующие ослаблению структуры бляшки: преобладание липидного ядра, снижение количества гладко-мышечных клеток и синтеза коллагена, повышение активности макрофагов внутри бляшки и их апоптоз, воспаление внутри бляшки, сопровождающееся инфильтрацией ее покрышки макрофагами . Патологоанатомические исследования , ангиографические данные , результаты прижизненной ангиоскопии показали, что при НСК в большинстве случаев имеют место надрывы, дефекты поверхности и, наконец, разрывы атеросклеротических бляшек с выходом крайне тромбогенного содержимого, активация тромбоцитов, выделение вазоактивных субстанций и образование тромбов . В одних случаях тромб формируется на поверхности, т.е. располагается над разрывом (трещиной, дефектом) атеросклеротической бляшки. Чаще он проникает внутрь бляшки, приводя к быстрому увеличению ее размеров . Тромбоз может развиваться внезапно или постепенно в течение нескольких дней и представляет собой динамичный процесс. Тромбы могут полностью закрывать свет артерии на длительное время, приводя к развитию инфаркта миокарда. В других случаях наступает интермиттирующая окклюзия, в следующих вариантах тромб, выступая в просвет сосуда, не вызывает полной его окклюзии, кровоток снижается, что будет проявляться клиникой НСК. Тромбы как пристеночные, так и окклюзионные - динамичны, поэтому кровоток в соответствующем сосуде может повторно возобновляться и прекращаться в течение короткого времени.
С чем связан инфаркт миокарда. Инфаркт
Инфаркт миокарда — опасная патология, которая возникает при нарушении кровоснабжения сердечной мышцы. Требует срочной медицинской помощи и госпитализации.
Что такое инфаркт
Инфаркт — это некроз тканей из-за нарушения локального кровообращения в органе (ишемии).
Инфаркт может возникнуть в почках, головном мозге, селезёнке, лёгких, кишечнике и других органах. Кроме того, в зависимости от локализации, нарушение может иметь собственное название. Например, инфаркт головного мозга — это ишемический инсульт, а инфаркт кишечника — мезентериальный тромбоз. Однако чаще всего под инфарктом подразумевают инфаркт миокарда.
Миокард — мышечная ткань сердца. Он последовательно сокращается и расслабляется в различных отделах — желудочках и предсердиях, заставляя сердце биться и перекачивать кровь.
Однако кровь, которую прокачивает сердце, не питает миокард. За его кровоснабжение отвечают отдельные сосуды — коронарные вены и артерии.
Инфаркт миокарда, его причины, виды и стадии
Инфаркт (ишемия) миокарда — это некроз сердечной мышцы, чаще всего в левом желудочке. Возникает при нарушении или прекращении кровотока в коронарной артерии.
Из-за недостаточного кровоснабжения клетки не получают кислорода, отмирают, и поражённая область миокарда утрачивает способность сокращаться и расслабляться. Инфаркт может привести к нарушению функций сердца вплоть до его остановки.
Больше всего инфаркту миокарда подвержены мужчины в возрасте от 40 лет и женщины в период менопаузы. В целом у женщин инфаркт миокарда встречается реже, чем у мужчин, но после 70 лет риски равны.
Причины инфаркта миокарда
Наиболее распространённая причина инфаркта миокарда — атеросклероз, который сопровождается формированием атеросклеротических бляшек. На эту патологию приходится до 90% всех случаев инфаркта миокарда.
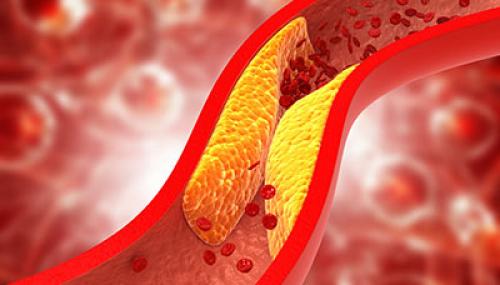
Сужение просвета сосуда при атеросклерозе
При атеросклерозе на стенках сосудов формируются холестериновые бляшки с тромбами, которые частично или полностью перекрывают кровоток.
Другие причины развития инфаркта миокарда:
- спазм — локальное сужение просвета артерии. Например, при употреблении наркотиков, сильном стрессе и сверхтяжёлых физических нагрузках;
- тромбоз — закупорка сосуда сгустком крови (тромбом), например при разрыве атеросклеротической бляшки или нарушениях свёртываемости крови;
- эмболия — частичная или полная закупорка сосуда посторонним телом (эмболом). Например, тромбом, который образовался в крупной артерии, а затем оторвался, переместился с кровотоком и «застрял» в просвете более узкой коронарной артерии. При онкологических заболеваниях эмболом может стать часть новообразования;
- гипоксия — недостаточное поступление кислорода с кровотоком;
- расслоение аорты или коронарной артерии;
- наследственные патологии коронарных артерий.
Виды инфаркта миокарда
По симптомам:
- типичный — с болью в области сердца, за грудиной, холодным потом, повышенной тревожностью и необъяснимым страхом смерти;
- атипичный — с нестандартными болевыми проявлениями или без них.
Атипичный инфаркт миокарда с болевым синдромом:
- периферический — с болью в различных частях тела: рука, спина, нижняя челюсть;
- абдоминальный — боль в области желудка, отдающая в грудную клетку, иногда сопровождается тошнотой и рвотой;

При абдоминальном инфаркте боль возникает в области желудка и отдаёт в грудную клетку
Атипичный инфаркт миокарда без болевого синдрома:
- астматический — симптомы похожи на приступ астмы с одышкой;
- аритмический — проявляется нарушением сердечного ритма;
- церебральный — связан с нарушением мозгового кровообращения, может быть похож на инсульт. Также могут присутствовать тошнота, головокружение, потеря сознания;
- малосимптомный — опасная и неблагоприятная форма, так как по ощущениям пациента признаки инфаркта малоразличимы или полностью отсутствуют, что затрудняет самостоятельную диагностику и своевременный вызов скорой помощи.
По глубине поражения:
- трансмуральный — сквозное поражение всей толщи миокарда от внешней оболочки (эпикарда) до внутренней (эндокарда);
- интрамуральный — инфаркт в толще миокарда;
- субэндокардиальный — инфаркт около внутренней оболочки миокарда;
- субэпикардиальный — инфаркт около внешней оболочки миокарда.
Трансмуральный инфаркт миокарда, как правило, возникает при полной закупорке коронарной артерии и остановке кровоснабжения.
По размерам:
- крупноочаговый,
- мелкоочаговый.
По локализации:
- правожелудочковый,
- левожелудочковый.
По наличию осложнений:
- осложнённый,
- неосложнённый.
Стадии развития инфаркта миокарда
Инфаркт миокарда, независимо от вида, проходит через четыре основные стадии:
- острейшая — длится от 10–20 минут до 2 часов;
- острая — от 2 часов до 14 дней;
- подострая — до 1 месяца;
- постинфарктный период — от 1 месяца.
Симптомы инфаркта миокарда
Инфаркт миокарда — острое состояние, вызванное повреждением участка ткани сердечной мышцы. Вопреки расхожему стереотипу, далеко не всегда инфаркт сопровождается острой загрудинной болью слева.
При повторном инфаркте миокарда, а также при сахарном диабете симптомы инфаркта миокарда могут быть стёртыми.