Противозачатие и безопасность антитромботической терапии: как сделать выбор
- Противозачатие и безопасность антитромботической терапии: как сделать выбор
- Связанные вопросы и ответы
- Что такое антитромботическая терапия
- Какие виды антитромботической терапии существуют
- Какие преимущества антитромботической терапии
- Какие риски и побочные эффекты могут быть связаны с антитромботической терапией
- Как антитромботическая терапия влияет на работу организма
- Как выбрать оптимальную антитромботическую терапию
- Как оценить эффективность антитромботической терапии
Противозачатие и безопасность антитромботической терапии: как сделать выбор
Н.М. Воробьева, О.Н. Ткачева
ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России – ОСП «Российский геронтологический научно-клинический центр», г. МоскваАннотация. При долгосрочной антитромботической терапии крайне важно обеспечить адекватную защиту слизистой оболочки желудочно-кишечного тракта (ЖКТ) с целью предупреждения желудочно-кишечных кровотечений (ЖКК). Для этого обычно назначают ингибиторы протонной помпы (ИПП), однако длительное лечение этими препаратами часто сопровождается развитием серьезных нежелательных явлений и ассоциируется с повышенным риском сердечно-сосудистых осложнений и смерти. Кроме того, они не защищают слизистую кишечника от повреждающего воздействия антитромботических препаратов и даже могут провоцировать кровотечения из нижнего отдела ЖКТ, в связи с чем может быть целесообразно применение гастропротекторов с отличным от ИПП механизмом действия. К таким средствам относится ребамипид (Ребагит), сочетающий свойства гастро- и энтеропротектора. В многочисленных исследованиях доказана его эффективность при гастро- и энтеропатии, ассоциированной с применением антиагрегантов, в том числе двойной антиагрегантной терапии. Имеющаяся доказательная база позволяет рекомендовать ребамипид для защиты слизистой ЖКТ и повышения безопасности лечения у пациентов, длительно принимающих антитромботические препараты.
Связанные вопросы и ответы:
1. Что такое антитромботическая терапия
Антитромботическая терапия - это метод лечения, направленный на предотвращение образования тромбов в крови. Тромбы могут образовываться в кровеносных сосудах и приводить к серьезным осложнениям, таким как инфаркт миокарда, инсульт и другие заболевания. Антитромботическая терапия включает в себя применение различных лекарственных препаратов, таких как аспирин, хепарин и другие антикоагулянты.
1. Какие препараты используются в антитромботической терапии
В антитромботической терапии используются различные лекарственные препараты, такие как аспирин, хепарин, варфарин, дабигатрил и другие антикоагулянты. Аспирин и хепарин используются для предотвращения образования тромбов, варфарин и дабигатрил - для предотвращения образования эмболов.
1. Как выбираются препараты для антитромботической терапии
Выбор препарата для антитромботической терапии зависит от многих факторов, таких как тип заболевания, возраст пациента, его состояние здоровья, наличие противопоказаний и других факторов. Выбор препарата также зависит от цели лечения - предотвращение образования тромбов или предотвращение образования эмболов.
1. Каковы риски при приеме антитромботических препаратов
Прием антитромботических препаратов может вызывать ряд побочных эффектов, таких как кровотечение, понижение уровня тромбоцитов, повреждение печени и другие. Поэтому лечение с помощью антитромботических препаратов должно проводиться под строгим медицинским контролем.
1. Как можно избежать побочных эффектов при приеме антитромботических препаратов
Чтобы избежать побочных эффектов при приеме антитромботических препаратов, необходимо следовать рекомендациям врача и соблюдать режим приема препарата. Также важно соблюдать диету, ограничивать употребление алкоголя и курения, а также избегать контактов с людьми, страдающими инфекционными заболеваниями.
1. Как оценивается эффективность антитромботической терапии
Эффективность антитромботической терапии оценивается на основе результатов клинических исследований и наблюдений за пациентами. В частности, оцениваются частота развития тромбозов и эмболов, а также продолжительность лечения и степень улучшения состояния пациента.
1. Какие факторы могут повлиять на эффективность антитромботической терапии
Эффективность антитромботической терапии может быть снижена рядом факторов, таких как нарушение режима приема препарата, наличие противопоказаний, сопутствующие заболевания, неправильный выбор препарата и другие. Поэтому лечение с помощью антитромботических препаратов должно проводиться под строгим медицинским контролем.
1. Как можно улучшить безопасность антитромботической терапии
Чтобы улучшить безопасность антитромботической терапии, необходимо соблюдать рекомендации врача и соблюдать режим приема препарата. Также важно регулярно проходить контрольные осмотры и лабораторные исследования, чтобы своевременно выявить и предупредить возможные побочные эффекты.
Что такое антитромботическая терапия
Признание атеротромбоза основой патогенеза большинства сердечно-сосудистых заболеваний, успехи в изучении молекулярных механизмов тромбообразования оказали влияние на развитие антитромботической терапии и способствовали появлению новых препаратов. Современные антитромботические препараты воздействуют на процесс свёртывания крови, подавляя функцию тромбоцитов и угнетая каскад коагуляции, а также способны разрушать сформировавшиеся тромбы и восстанавливать проходимость артерий.
Данные рекомендации посвящены антитромботической терапии стабильных клинических ситуаций, связанных с атеротромбозом, и адресованы практическим врачам, ежедневно контактирующим с пациентами, страдающими хроническими формами ишемической болезни сердца, фибрилляцией предсердий, а также постоянно увеличивающимся контингентом больных, подвергнутых инвазивному лечению ИБС. В основе рекомендаций лежат принципы медицины, основанной на доказательствах, рекомендации Европейского общества кардиологов по лечению больных фибрилляцией предсердий, артериальной гипертонией, хронической сердечной недостаточностью, 8-е обновление консенсуса по антитромботической и тромболитической терапии Американской коллегии торакальных врачей (2008), а также соглашения экспертов Американской коллегии торакальный врачей, гастроэнтерологов и ассоциации сердца, по защите желудка у больных, принимающих антитромбоцитарные или нестероидные противовоспалительные средства (2008). Рекомендации находятся в соответствии с опубликованными рекомендациями ВНОК по лечению пациентов с острыми коронарными синдромами, стабильной стенокардией, артериальной гипертонией и хронической сердечной недостаточностью.
Какие виды антитромботической терапии существуют
Н.М. Воробьева, О.Н. Ткачева
Российский национальный исследовательский медицинский университет им. Н.И. Пирогова – ОСП «Российский геронтологический научно-клинический центр», Москва, РоссияПрименение антиагрегантов и антикоагулянтов в кардиологической практике сопряжено с повышенным риском развития эрозивно-язвенных поражений слизистой оболочки желудочно-кишечного тракта (ЖКТ) и опасностью желудочно-кишечных кровотечений. Поскольку антитромботические препараты обычно назначают на длительный срок, то для повышения безопасности лечения критически важно обеспечить адекватную защиту слизистой оболочки ЖКТ от их повреждающего воздействия. С этой целью обычно назначают ингибиторы протонной помпы (ИПП), однако длительное лечение ИПП часто сопровождается развитием побочных эффектов и ассоциируется с повышенным риском смерти. К тому же ИПП не только не защищают слизистую оболочку кишечника от повреждающего воздействия антитромботических препаратов, но и могут провоцировать кровотечения из нижнего отдела ЖКТ. В этой связи представляется разумным использование гастропротекторов, имеющих отличный от ИПП механизм действия, например, ребамипида – уникального препарата, сочетающего свойства гастро- и энтеропротектора. В многочисленных исследованиях доказана эффективность ребамипида при гастро- и энтеропатии, ассоциированной с применением антиагрегантов, в т.ч. двойной антиагрегантной терапии. Также имеются свидетельства эффективности ребамипида при диспепсии, связанной с приемом дабигатрана. Имеющаяся доказательная база позволяет рекомендовать ребамипид для защиты слизистой оболочки ЖКТ и повышения безопасности лечения у пациентов, длительно принимающих антиагреганты и антикоагулянты.
Какие преимущества антитромботической терапии
Многие пациенты получают двойную антитромботическую терапию (аспирин и ингибитор P2Y12) после острых коронарных событий, что снижает риск тромбоэмболических осложнений, но связано с повышенным риском кровотечений, особенно в периоперационном периоде и в случае продления двойной терапии сверх рекомендуемого периода лечения.
Ингибиторы рецепторов P2Y12 подавляют АДФ-зависимую активацию тромбоцитов, но есть также исследования, предполагающие, что клопидогрель может ухудшать активацию тромбоцитов, связанную с арахидоновой кислотой, демонстрируя синергетические эффекты с АСК.
АДФ путем влияния фосфорилирования белка приводит к увеличению кальция в цитозоле, ингибирует образование цАМФ (циклический аденозинмоноф) и повышает концентрацию тромбоксана А2 в тромбоцитах. Выявлено, что противовоспалительные эффекты клопидогреля снижают экспрессию лиганда CD40 и CD62 P-селектина, которые присутствуют на активированных мембранах тромбоцитов.
После прекращения лечения клопидогрелем у многих пациентов отмечается чрезмерная активация тромбоцитов (в зависимости от фактора Виллебранда и т. д.) и увеличение маркеров воспаления, а также снижение ответа на АСК.
Некоторые ученые утверждали, что при прекращении приема клопидогреля «эффект возврата» особенно выражен в течение первых 90 дней и связан с потерей синергетического эффекта при АСК. Однако анализ более поздних исследований показал, что у стабильных пациентов после прекращения лечения клопидогрелем риска гиперреактивности тромбоцитов нет.
Преимущества антитромботической терапии
Антитромботическая терапия является важнейшим аспектом лечения пациентов с острыми коронарными событиями. Одним из основных преимуществ этой терапии является снижение риска тромбоэмболических осложнений, что может привести к серьезным последствиям для здоровья пациентов.
Снижение риска тромбоэмболических осложнений
Двойная антитромботическая терапия, включающая аспирин и ингибитор P2Y12, показала себя эффективной в снижении риска тромбоэмболических осложнений у пациентов после острых коронарных событий. Это связано с тем, что эти препараты подавляют активацию тромбоцитов и образование тромбов.
Синергетические эффекты с АСК
Клопидогрель, один из ингибиторов P2Y12, также демонстрирует синергетические эффекты с аспирином (АСК). Это означает, что сочетание этих двух препаратов может привести к более эффективному снижению риска тромбоэмболических осложнений.
Противовоспалительные эффекты
Клопидогрель также обладает противовоспалительными свойствами, которые могут помочь снижать экспрессию лиганда CD40 и CD62 P-селектина на активированных мембранах тромбоцитов. Это может привести к снижению воспаления и риска тромбоэмболических осложнений.
Возможные риски и ограничения
Хотя антитромботическая терапия является эффективным средством снижения риска тромбоэмболических осложнений, она также связана с повышенным риском кровотечений, особенно в периоперационном периоде и в случае продления двойной терапии сверх рекомендуемого периода лечения.
Кроме того, после прекращения лечения клопидогрелем у некоторых пациентов может наблюдаться чрезмерная активация тромбоцитов и увеличение маркеров воспаления. Однако анализ более поздних исследований показал, что у стабильных пациентов после прекращения лечения клопидогрелем риска гиперреактивности тромбоцитов нет.
Какие риски и побочные эффекты могут быть связаны с антитромботической терапией
Двойная антитромбоцитарная терапия (аспирином в комбинации с клопидогрелом или тикагрелором) необходима для профилактики тромботических осложнений, в частности тромбоза стента, после ОКС и/или стентирования коронарных артерий, однако она недостаточно эффективна в профилактике ишемического инсульта и системных эмболий у пациентов с ФП. В то же время применение одних антикоагулянтов для снижения риска атеротромботических осложнений считают нецелесообразным, особенно в острой ситуации, что определяет необходимость в комбинированной терапии антиагрегантами и ПОАК. Одновременное лечение двумя или тремя антитромботическими препаратами неизбежно приводит к увеличению риска кровотечений, поэтому в клинической практике длительность комбинированной терапии, особенно тройной, следует по возможности ограничивать, чтобы обеспечить необходимый баланс между эффективностью и безопасностью лечения.
Тактика антитромботической терапии у пациентов с ОКС и ФП была недавно рассмотрена в практическом руководстве Европейской ассоциации аритмологов . Авторы выделили три возможных сценария: (1) ОКС у пациента с ФП, получающего антикоагулянты; (2) ФП у пациента, перенесшего ОКС менее 1 года назад; (3) ФП у пациента, перенесшего ОКС более 1 года назад.
ОКС у пациента с ФП, получающего антикоагулянты. При поступлении всем пациентам с ОКС назначают аспирин в дозе 75-100 мг/сут (лечение начинают с нагрузочной дозы 150-300 мг) в сочетании с блокатором P2Y12 рецепторов, в то время как ПОАК на время отменяют, если планируется чрескожное вмешательство на коронарных артериях (ЧКВ) или тромболизис . Тактика антитромботической терапии в зависимости от стратегии лечения ОКС изображена на рис. 1. Прием ПОАК следует возобновить после стабилизации состояния пациентов (т.е. при отсутствии рецидивирующей ишемии миокарда и необходимости в инвазивных вмешательствах) и прекращения парентерального введения антикоагулянтов. Тип (два или три антитромботических препарата) и длительность дальнейшей антитромботической терапии подбирают индивидуально с учетом риска атеротромботических осложнений и кровотечений. К факторам риска ишемических осложнений, связанных со стентированием, относят тромбоз стента в анамнезе на фоне адекватной антитромбоцитарной терапии, стентирование последней проходимой коронарной артерии, диффузное многососудистое поражение, особенно у больных сахарным диабетом, хроническую болезнь почек, имплантацию трех стентов, восстановление проходимости по крайней мере трех стенозов, имплантацию двух стентов в области бифуркации, общую длину стента более 60 мм, вмешательство при хронической полной окклюзии коронарной артерии .
Как антитромботическая терапия влияет на работу организма
Чтобы предотвратить рост тромбов при венозном тромбозе, чаще всего используются пероральные антикоагулянты. Их также принимают после тромбоэмболии легочной артерии и в кардиологии – в качестве профилактической меры в кардиологии у пациентов с сердечной аритмией, определяемой как пароксизмальная и стойкая фибрилляция предсердий. В этих случаях цель лечения – избежать образования тромбов в полостях сердца. Эти препараты также используются у пациентов после кардиохирургических процедур имплантации искусственных клапанов сердца.
Пероральные антикоагулянты с большей вероятностью, чем препараты других классов, вызывают осложнения, требующие пребывания в больнице, особенно если они используются без назначения врача. В то же время антикоагулянты – это препараты, которые часто невозможно заменить, и они часто спасают жизнь пациента.
Чтобы применение таких лекарств было эффективным и безопасным, необходимо тесное сотрудничество с врачом и просвещение пациента и его родственников. Важно, чтобы каждый человек, проходящий лечение, понимал, как действуют эти препараты и как контролировать лечение в лаборатории.
Наиболее частые показания к применению антикоагулянтов:
- лечение и профилактика венозной тромбоэмболии и тромбоэмболии легочной артерии;
- нарушения сердечного ритма (фибрилляция предсердий);
- состояние после операции по имплантации искусственных сердечных клапанов;
- наличие сгустков в одной из полостей сердца;
- состояние после имплантации некоторых сосудистых протезов;
- некоторые формы чрезмерного свертывания крови, известные как тромбофилия;
- тромбоз артерий (чаще всего нижних конечностей).
Как выбрать оптимальную антитромботическую терапию
Согласно исследованию CURE, антитромботическое лечение аспирином и клопидогрелом на 20% более эффективно снижает риск ишемии, чем лечение одним аспирином. Средняя продолжительность лечения в этом исследовании составляла 9 месяцев. По результатам клопидогрель был признан золотым стандартом в лечении пациентов с острым коронарным синдромом в первый год.
Впоследствии европейские и американские рекомендации одобрили антитромботическое лечение этой комбинацией в течение первых 12 месяцев (сила рекомендаций соответствовала уровню IA). Тем не менее в течение этих 12 месяцев у значительной части пациентов наблюдались повторяющиеся ишемические события, что привело к разработке новых ингибиторов P2Y12.
Исследование TRITON TIMI 38 показало, что комбинированная антитромботическая терапия более эффективна, чем аспирин, когда аспирин назначается с клопидогрелом (средняя продолжительность лечения 14,5 месяца. Впоследствии исследование PLATO показало, что комбинация тикагрелора и аспирина превосходит комбинацию аспирина и клопидогреля у пациентов с острым коронарным синдромом при средней продолжительности лечения 9,3 месяца.
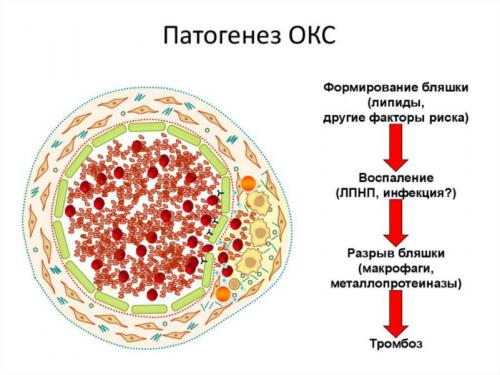
Патогенез острого коронарного синдрома
В обоих исследованиях новые ингибиторы P2Y12 снижали риск ишемии, но повышали риск кровотечений. С другой стороны, риск кровотечения увеличивается с увеличением продолжительности комбинированной антитромботической терапии, независимо от выбранного препарата P2Y12. Хотя комбинированная антитромботическая терапия рекомендуется в течение 12 месяцев, у некоторых пациентов продолжительность лечения следует скорректировать.
Как оценить эффективность антитромботической терапии
Комбинированная терапия варфарина или ПОАК и антиагрегантами у пациентов с ФП, ОКС и/или коронарным стентированием должна проводиться в течение 12 месяцев, а объем терапии зависит от риска ишемических, тромбоэмболических и геморрагических осложнений. Дабигатрана этексилат назначается в дозе 110 или 150 мг 2 раза, ривароксабан 20 мг 1 раз, апиксабан 5 мг 2 раз в сутки. Не рекомендуется применение прасугреля и тикагрелора в сочетании с антикоагулянтами. Рекомендации по проведению двойной и тройной антитромботической терапии представлены в таблицах 6, 7.
Таблица 6. Комбинированная антитромботическая терапия у пациентов с ФП и ОКС.
Тройная терапия: антикоагулянт (варфарин, дабигатран, ривароксабан, апиксабан) + аспирин + клопидогрел.
Двойная терапия: антикоагулянт (варфарин, дабигатран, ривароксабан, апиксабан) + клопидогрел или аспирин.
Антикоагулянтная терапия: варфарин или дабигатран или ривароксабан или апиксабан.
При использовании шкалы HAS BLED низкий риск 0-2 балла, высокий риск ≥ 3 балла.
Таблица 27. Комбинированная антитромботическая терапия
у пациентов с ФП и плановым стентированием коронарных артерий.