Острый инфаркт миокарда с. Симптомы и признаки инфаркта миокарда
- Острый инфаркт миокарда с. Симптомы и признаки инфаркта миокарда
- Острый инфаркт миокарда: причины. Как распознать инфаркт по симптомам
- Острый инфаркт миокарда с подъемом сегмента st. Краткое описание
- Перенесенный инфаркт миокарда экг. Диагностика
- Острый инфаркт миокарда первая помощь. Первые признаки инфаркта миокарда: когда начинать действовать?
- Острый инфаркт миокарда лечение. Определение болезни. Причины заболевания
- Стадии инфаркта миокарда. Краткое описание
- Острый инфаркт миокарда смерть. Эпидемиология
Острый инфаркт миокарда с. Симптомы и признаки инфаркта миокарда
Развитие симптомов зависит от формы инфаркта, его обширности и типа проявлений.
Самое важное для пациента – умение распознать симптомы предынфарктного состояния. Это поможет своевременно среагировать и предпринять спасительные меры.
Первые признаки инфаркта:
- выраженная стенокардия;
- одышка;
- затрудненное дыхание;
- болезненность в животе;
- головная боль;
- неприятные ощущения в области груди – чувство сжатия, давления;
- дискомфорт в верхней части тела;
- ощущение тревожности и сильного беспокойства, бессонница.
Предынфарктная стадия наблюдается в 50% случаев. Длиться она может от 2-3 суток до нескольких недель.
Вслед за ней начинается собственно острый инфаркт миокарда, который состоит из нескольких стадий.
Острейшая стадия инфаркта – проявляется сильной резкой загрудинной болью, которая отдает в шею, руки, под лопатки. Характер боли может быть жгучим, распирающим. К общим прединфарктным симптомам добавляются повышенное потоотделение (пот липкий, холодный), приступы панической атаки, тошнота, рвота, бледность покровов и слизистых, резкие скачки давления, головокружение с потерей сознания.
Острая стадия инфаркта – наиболее опасный и решающий период развития инфаркта, длится несколько суток. В этот период может произойти:
- разрыв сердечной мышцы;
- закупорка коронарного сосуда тромбом;
- нарушение кровообращения мозга.
Повышается температура тела, резко возрастает уровень лейкоцитов.
Подострая стадия инфаркта – начало затихания патологического процесса, может занимать до 1 месяца. В это время необходимо добиться снижения температуры и уровня лейкоцитов до нормальных значений, восстановить кровообращение, запустить процессы регенерации тканей и не допустить развития постинфарктного синдрома.
Постинфарктная стадия инфаркта – завершающий этап развития патологии с периодом активного формирования рубцовой ткани на месте повреждения. Именно на этой стадии следует ждать возможных осложнений. Если все проходит благополучно, состояние пациента быстро приходит в норму.
Внимание! Без должного ухода и репаративной терапии у 35% пациентов в течение 3-х лет может наблюдаться повторный инфаркт.
Острый инфаркт миокарда: причины. Как распознать инфаркт по симптомам
О приближающемся инфаркте в большинстве случаев можно узнать заранее по ряду предвестников. Стадии ИМ:
О приближающемся инфаркте в большинстве случаев можно узнать заранее по ряду предвестников.
Стадии ИМ:
- Стадия 0 - это предшествующая фаза, когда коронарные артерии начинают сужаться, но еще не происходит блокады.
- Стадия 1 - это фаза, когда коронарные артерии частично суживаются, что может привести к острому инфаркту.
- Стадия 2 - это фаза, когда коронарные артерии полностью суживаются, что приводит к острому инфаркту.
- Стадия 3 - это фаза, когда инфаркт уже произошел, и сердце находится в критическом состоянии.
Важно помнить, что ранние симптомы инфаркта могут быть похожими на симптомы других заболеваний, поэтому diagnosis должен быть подтвержден только врачом.
Основные симптомы острого инфаркта:
- Боль в груди - это наиболее характерный симптом, который может быть похожим на давление, сжатие, или удушающий поиск.
- Боль в плечах или руке - может быть вызвана сужением коронарной артерии.
- Диспnea - это чувство удушения или затруднения дыхания.
- Озноб - может быть вызван сужением коронарной артерии.
- Снижение артериального давления - может быть вызвано сужением коронарной артерии.
Если у вас возникли эти симптомы, необходимо срочно обратиться к врачу для диагностики и лечения.
- Предынфарктное состояние. Симптомы могут не указывать напрямую на сердце: пациенты отмечают болезненность или дискомфорт в шее, нижних зубах, плечах, предплечьях, ощущение переполненности желудка, снижение работоспособности. Может ощущаться давление в груди, но это не обязательное проявление.
- Ишемия. В острейший период наблюдаются самые яркие симптомы ИМ: ощущение тяжелого груза на груди, интенсивные боли: колющие, пронизывающие, жгучие. У молодых пациентов симптоматика ярче, у пенсионеров и больных диабетом может быть смазана.
- Некроз. Если вовремя распознать это состояние, часто можно избежать крупноочагового поражения. Причины острого инфаркта миокарда — резкое несоответствие между потребностями сердца и реально поступающим количеством кислорода. Причины обширного инфаркта — несвоевременное оказание медицинской помощи, поэтому пациентам рекомендуется обращать внимание на изменение самочувствия еще в предынфарктный период.
- Стадия организации. В подострый период важно получать адекватное качественное лечение, поскольку повторно развившийся ИМ в течение 6-12 недель грозит полной остановкой сердца. За 1,5-3 месяца отмершие ткани замещаются рубцом. Если течение было бессимптомным, о перенесенном ИМ узнают при проведении ЭХО-КГ.
- Рубцевание. После 6 месяцев очаги некроза полностью замещаются соединительной тканью. Рубец сохраняется на всю жизнь, в постинфарктный период происходит адаптация организма.
Острый инфаркт миокарда с подъемом сегмента st. Краткое описание
Утвержден протоколом
Экспертной комиссии по вопросам развития здравоохранения
Термин «острый инфаркт миокарда» (асutе myocardial infarction) (ОИМ/АМI) необходимо использовать, когда есть клинические доказательства некроза миокарда, обусловленные ишемией миокарда. В данных условиях при любом из ниже перечисленных случаев ставится диагноз инфаркта миокарда.
Обнаружение повышения и/или снижения уровня (значений) сердечных биомаркеров (предпочтительно тропонина) при условии, чтобы как минимум одно значение было выше 99-го процентиля верхнего референтного предела, и это повышение уровня биомаркера сочеталось как минимум с одним из следующих признаков:
- симптомы ишемии;
- новые или вероятно новые значительные изменения сегмента ST и зубца Т или появление блокады левой ножки пучка Гиса;
- появление патологических зубцов Q на ЭКГ;
- обнаружение новых очагов нежизнеспособного миокарда или новых очагов нарушения движения стенок при различных методах визуализации миокарда;
- выявление внутрикоронарного тромба при коронароангиографии или аутопсии.
Сердечная смерть с симптомами, указывающими на ишемию миокарда, и, возможно, вновь появившиеся ишемические изменения на ЭКГ или вновь появившаяся блокада левой ножки пучка Гиса (БЛНПГ), в условиях когда смерть наступила до того, как были взяты анализы крови или до, того как могли повыситься уровни биомаркеров некроза миокарда.
Инфаркт миокарда, связанный с чрескожным коронарным вмешательством, по соглашению устанавливается при повышении уровня сердечных тропонинов более, чем в 5 раз по отношению к уровню 99-го процентиля верхнего относительного лимита или при повышении уровня тропонина более, чем на 20%, если отмечалось повышение исходного уровня при его стабильном значении или снижении в динамике. Кроме динамики уровня тропонинов должен наблюдаться один из следующих признаков:
- симптомы ишемии миокарда;
- новые признаки ишемии на ЭКГ или новая блокада ЛНПГ;
- ангиографически доказанное нарушение проходимости основных коронарных сосудов или ветвей;
- выраженное замедление кровотока или эмболия;
- обнаружение новых очагов нежизнеспособного миокарда или новых очагов нарушения движения стенок при различных методах визуализации миокарда.
Инфаркт миокарда, связанный с тромбозом стента по данным ангиографии или аутопсии, при установлении ишемии и подъема и/или снижения кардиальных биомаркеров так, чтобы как минимум одно значение было выше 99-го процентиля верхнего референтного предела, но при этом, смерть, наступила до того, как сердечные биомаркеры высвободились в кровь или до того, как повысились значения сердечных биомаркеров.
Инфаркт миокарда, связанный с коронарном шунтированием по соглашению устанавливается при повышении уровня сердечных тропонинов более, чем в 10 раз по отношению к уровню 99-го процентиля верхнего относительного лимита у пациентов с исходно нормальным уровнем тропонини (≤99-ого процентиля).
Кроме повышения уровня тропонинов должен наблюдаться один из следующих признаков:
- новый патологический зубец Q или новая блокада ЛНПГ;
- ангиографически документированная окклюзия шунта или новой артерии;
- обнаружение новых очагов нежизнеспособного миокарда или новых очагов нарушения движения стенок при различных: методах визуализации миокарда.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Клинический протокол диагностики и лечения инфаркта миокарда с подъемом сегмента ST, с зубцом Q (трансмуральный)
Kод протокола:
Koд (-ы) МКБ-10:
I 21 - Острый инфаркт миокарда
I 21.0 - Острый трансмуральный инфаркт передней стенки миокарда
I 21.1 - Острый трансмуральный инфаркт нижней стенки миокарда
I 21.2 - Острый трансмуральный инфаркт миокарда других уточненных локализаций
I 21.3 - Острый трансмуральный инфаркт миокарда неуточненной локализации
I 22 - Повторный инфаркт миокарда
I 22.0 - Повторный инфаркт передней стенки миокарда
I 22.1 - Повторный инфаркт нижней стенки миокарда
I 22.8 - Повторный инфаркт миокарда другой уточненной локализации
Сокращения, используемые в протоколе:
АГ - артериальная гипертензия
АД - артериальное давление
АКШ - аорто-коронарное шунтирование
АЛТ - аланинаминотрансфераза
АО - абдоминальное ожирение
БАК - биохимический анализ крови
БКК - блокаторы кальциевых каналов
БЛНПГ - блокада левой ножки пучка Гисса
ГКМП - гипертрофическая кардиомиопатия
ГЛЖ - гипертрофия левого желудочка
ДЛП - дислипидемия
ЕОК - Европейское общество кардиологов
ЖЭ - желудочковая экстрасистолия
ИБС - ишемическая болезнь сердца
ИМТ - индекс массы тела
КАГ - коронароангиография
КА - коофициентатерогенности
КФК - креатинфосфокиназа
МС - метаболический синдром
ОХС - общий холестерин
OKCбпST - острый коронарный синдром без подъема сегмента ST
OKCспST - острый коронарный синдром с подъемом сегмента ST
ОТ - объем талии
САД - систолическое артериальное давление
СД - сахарный диабет
СКФ - скорость клубочковой фильтрации
СМАД - суточное мониторирование артериального давления
ТГ - триглицериды
ТТГ - тиреотропный гормон
УЗДГ - ультразвуковая допплерография
ФК - функциональный класс
ТФН - толерантсность к физической нагрузке
ФР - факторы риска
ХОБЛ - хроническая обструктивная болезнь легких
ХСН - хроническая сердечная недостаточность
ХСЛПВП - холестерин липопротеидов высокой плотности
ХСЛПНП - холестерин липопротеидов низкой плотности
ЧKB - чрескожное коронарное вмешательство
ЧСС - частота сердечных сокращений
ЭКГ - электрокардиография
ЭхоКГ - эхокардиография
Категория пациентов: пациенты с подозрением на ОКС с подъемом сегмента ST.
Пользователи протокола: врачи скорой помощи, реаниматологи, терапевты, кардиологи, интервенционные кардиологи, кардиохирурги.
Перенесенный инфаркт миокарда экг. Диагностика
Повторные инфаркты вызывают трудности при ЭКГ. Все многообразие электрокардиографических сдвигов при повторных инфарктах можно представить в трех основных вариантах:
вновь возникшие изменения при повторных инфарктах миокарда полностью маскируют признаки, оставшиеся на ЭКГ после первичного инфаркта миокарда;
ЭКГ-признаки повторного инфаркта полностью маскируются изменениями, обусловленными Рубцовыми изменениями;
на ЭКГ сохраняются изменения после перенесенного инфаркта, на которые наслаиваются новые изменения.
Оценка ЭКГ при повторных инфарктах миокарда очень трудна. Характерные ЭКГ-проявления, обусловленные развитием повторного острого инфаркта, могут быть полностью нивелированы старыми рубцовыми изменениями или при появлении новых некротических участков могут исчезать признаки старых рубцов.
При большинстве повторных инфарктов не представляется возможным определить их локализацию, так же как не всегда удается определить зональность в очаге острого повреждения. Нет параллелизма между эволюцией ЭКГ-изменений и клиническим течением инфаркта.
В большинстве случаев развитие острого повторного инфаркта миокарда может быть с достоверностью выявлено только при сопоставлении со старыми ЭКГ, на которых сохраняются признаки предыдущих инфарктов.
Определенные изменения ЭКГ
I. Зубец Q в I отведении — не менее 20% величины зубца R в этом же отведении при отрицательном зубце Т и подобных изменениях в aVL.
II. Зубец Q во II, III, aVF отведениях и отрицательный зубец Т в этих же отведениях. Зубец Q не меньше 25% высоты зубца R в III отведении и не меньше 0,03 с в этих отведениях.
III. Зубец Q в грудных отведениях V 1 — V 3 с отрицательными или двухфазными зубцами T в V 2 и V 3 (комплекс QRS не больше 0,10 с).
IV. Зубец Q в отведениях V 4 и V 5 не меньше 0,4 мВ и в V 6 — 0,2 мВ с отрицательным зубцом Т в этих отведениях.
V. Смещение сегмента RS — Т выше изоэлектрической линии с последующим снижением его и образованием отрицательного зубца Т.
При анализе ЭКГ с повторными инфарктами можно выделить следующие варианты
I. При свежем заднем инфаркте на фоне обширных рубцовых изменений в передней стенке левого желудочка на ЭКГ доминируют признаки заднего инфаркта; признаки переднего инфаркта редуцируются, но полностью не исчезают.
II. При остром трансмуральном переднем инфаркте на фоне обширного рубца задней стенки левого желудочка исчезают его признаки и обнаруживаются признаки острого инфаркта передней стенки.
III. Повторный острый инфаркт на периферии старого рубца может проявиться наличием свежих изменений в отведениях, расположенных рядом с отведениями, регистрирующими старый рубец.
IV. Повторный острый инфаркт в области, диаметрально противоположной старому рубцу, может не проявиться сам и нивелировать признаки старого рубца. При более обширном остром инфаркте изменения ЭКГ свойственны острому инфаркту; если острый инфаркт имеет меньшие размеры, чем старые рубцы, то регистрируются только признаки старого.
V. Если повторный инфаркт имеет не прежнюю локализацию, но и не диаметрально противоположен старому рубцу, могут регистрироваться как признаки острого инфаркта, так и признаки старых рубцов.
VI.
Острый инфаркт миокарда первая помощь. Первые признаки инфаркта миокарда: когда начинать действовать?
Инфаркт миокарда – это острое состояние, возникающее при ишемической болезни сердца и сопровождающееся выраженной недостаточностью кровообращения в коронарных сосудах и некрозом части тканей мышцы сердца. В 10 – 12% случаев оно опасно для жизни больного. Чаще инфаркт наступает у мужчин старше 60 лет, но после наступления менопаузы женщины так же попадают в группу риска. В последние годы наблюдается существенное «омоложение» данного состояния и развитие наркоза сердечной мышцы у 20-30 летний молодых людей наблюдается все чаще.
У 90% больных с ИБС инфаркт провоцируется тромбозом венечной артерии, вызываемым атеросклерозом. Так же провоцировать недостаточность коронарного кровообращения могут следующие причины:
тромбоз и спазм коронарных сосудов;
травмы сердца;
опухоли или метастазы.
В группу риска по развитию инфаркта входят люди с такими патологиями и состояниями:
атеросклероз;
гипертоническая болезнь;
ожирение;
сахарный диабет;
повышенный уровень ЛПНП в крови;
адинамия;
нарушения свертываемости крови;
курение и алкоголизм;
чрезмерные психоэмоциональные и физические нагрузки.
Обычно приступ начинается внезапно, но у некоторых больных может присутствовать предынфарктное состояние, проявляющееся повышением температуры, тахикардией и аритмией, синюшностью слизистых оболочек, резкой бледностью, повышением артериального давления с его последующим снижением. Такое состояние может длиться от нескольких часов до нескольких суток или недель.
Основным признаком инфаркта является сильнейшая боль за грудиной, которая носит продолжительный характер. Она отличается от возникающих при стенокардии болей тем, что проявляется на протяжении более чем 15 минут и не устраняется даже повторным приемом Нитроглицерина. Обычно боль возникает после физического или психоэмоционального перенапряжения.
Незамедлительные действия по оказанию первой помощи при инфаркте должны выполняться сразу же после возникновения следующих симптомов:
сильная и продолжительная боль за грудиной жгучего, кинжального, разрывающего, сдавливающего характера (она присутствует на протяжении получаса и не устраняется или купируется лишь частично привычным приемом Нитроглицерина);
сильное беспокойство и страх смерти;
боль отдает в левую (иногда в правую) руку, лопатку, межлопаточную зону, шею, зубы;
холодный липкий пот;
головокружение или обморок;
бледность;
тошнота;
затрудненность дыхания и одышка (иногда);
учащенный и аритмичный пульс.
Примерно в 20% случаев инфаркт миокарда протекает в нетипичной форме и не сопровождается болями в области сердца. В таких случаях симптомы могут быть следующими:
с атипичным местом локализации боли – она сосредотачивается в левой руке, на кончике мизинца левой руки, в шейно-грудном отделе позвоночника или в лопатке, в зоне нижней челюсти или шее, болевой синдром дополняется типичными проявлениями инфаркта;
при гастрическом типе приступа – расстройства пищеварения и боли в животе;
при астматическом – одышка и удушье, сухой кашель;
при аритмическом – учащенный и аритмичный пульс;
при церебральном – помрачение сознания, головокружение, тошнота и рвота, нарушения речи;
при отечном – выраженная слабость, одышка, быстрое нарастание отеков;
при безболевом – дискомфорт в грудной клетке, слабость, повышенная потливость.
Первые признаки инфаркта и любые подозрения на его развития – повод для вызова Скорой помощи. Оператору необходимо обязательно сообщить о симптомах и предположении вероятности развития инфаркта. После этого следует сразу же приступить к оказанию доврачебной неотложной помощи.
Острый инфаркт миокарда лечение. Определение болезни. Причины заболевания
Инфаркт миокарда ( Myocardial infarction, heart attack ) — это развитие некроза (омертвения) сердечной мышцы из-за остро возникшей недостаточности кровотока, при которой нарушается доставка кислорода к сердцу. Может сопровождаться болью в разных частях тела, потерей сознания, тошнотой, потливостью и другими симптомами.
Инфаркт миокарда является одной из наиболее острых клинических форм ишемической болезни сердца (ИБС).
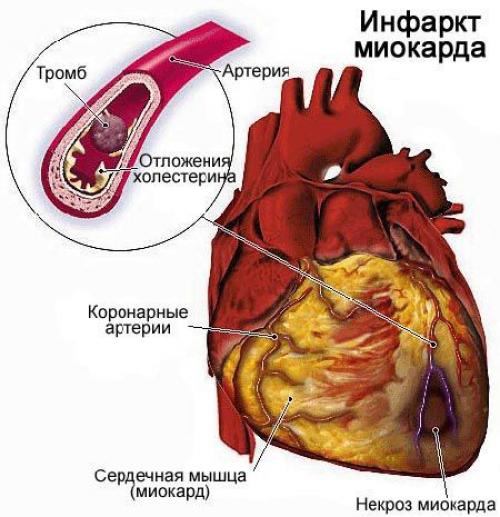
Мужчины болеют инфарктом миокарда значительно чаще (примерно в 5 раз), чем женщины. Эта закономерность особенно выражена в молодом и среднем возрасте. Инфаркты у женщин случаются в среднем на 10-15 лет позже по сравнению с мужчинами. Это может быть связано с более поздним развитием атеросклероза под влиянием защитного действия женских половых гормонов (эстрогенов) и меньшим распространением вредных привычек среди женщин. Заболеваемость инфарктом миокарда значительно увеличивается с возрастом.
Факторы риска развития инфаркта миокарда делятся на три группы:
- Факторы, которые можно скорректировать или устранить : курение, высокий уровень холестерина липопротеинов низкой плотности в крови, артериальная гипертензия .
- Факторы, которые хуже поддаются коррекции : сахарный диабет , снижение уровня липопротеинов высокой плотности (иначе их называют "хорошим холестерином"), ожирение , менопауза и постменопауза, употребление алкоголя, стресс, питание с избыточной калорийностью и высоким содержанием животных жиров, высокое содержание в крови липопротеина (А), высокий уровень гомоцистеина.
- Факторы, которые нельзя скорректировать или устранить : пожилой возраст, мужской пол, наследственность — раннее развитие инфаркта миокарда у родителей или кровных родственников до 55 лет.
Этиологические факторы инфаркта миокарда можно разделить на две группы:
1. Атеросклеротическое поражение сердечных артерий и развитие в них тромбов при разрыве атеросклеротической бляшки.

2. Неатеросклеротическое поражение коронарных артерий, возникшее из-за воспалительного процесса в стенках артерий различной этиологии. Воспаление возникает в результате:
- травмы артерии;
- радиационных повреждений (в том числе при лучевой терапии рака),
- снижения коронарного кровотока из-за спазма коронарных артерий, расслоения аорты или коронарной артерии, эмболии (закупорки коронарных сосудов);
- врождённых аномалий коронарных сосудов;
- несоответствия между потребностями миокарда в кислороде и его доставкой;
- нарушения свёртывания крови.
Стадии инфаркта миокарда. Краткое описание
Инфаркт миокарда (ИМ) - это острое заболевание, вызванное развитием очага
Критерии острого инфаркта миокарда
Термин ИМ используется, когда присутствуют признаки
1. Выявление подъема и/или падения уровня сердечных биохимических маркеров (преимущественно тропонина), а также при наличии признаков ишемии миокарда одновременно с одним из следующих признаков:
- симптомы ишемии;
- визуализация признаков новой потери жизнеспособности миокарда или новой региональной аномалии движения стенки;
- изменения ЭКГ, указывающие на новую ишемию (новые ST-T изменения или новая блокада левой ножки пучка Гиса (БЛНПГ));
- развитие патологических зубцов Q на ЭКГ.
2. Внезапная сердечная смерть (ВСС), включающая остановку сердца. Часто она имеет симптомы, предполагающие ишемию миокарда, и сопровождается, вероятно, новым подъемом ST или вновь возникшей БЛНПГ, и/или со свидетельством наличия свежего тромба на
3. Для аортокоронарного шунтирования (АКШ) у пациентов с нормальным уровнем тропонина подъем сердечных маркеров служит указателем на перипроцедурный некроз миокарда. Признаками ИМ вследствие АКШ являются:
- подъем уровней биохимических маркеров больше, чем в пять раз по отношению к норме;
- патологические зубцы Q либо БЛНПГ;
- ангиографически задокументированная
- визуализация признаков потери жизнеспособности миокарда.
4. При выполнении чрескожных вмешательств на коронарных артериях (ЧВКА) у больных с исходно нормальным уровнем тропонина, повышение концентрации специфических маркеров повреждения миокарда указывает на развитие
5. Патоморфологические находки, которые свидетельствуют о наличии острого ИМ.
Критерии для постановки диагноза "первичный инфаркт миокарда"
Любой из приведенных ниже критериев соответствует диагнозу первичного ИМ:
- визуализация свидетельств о регионе потери жизнеспособности миокарда, то есть истончение стенки и утеря способности к сокращению, при отсутствии неишемических причин;
- развитие новых патологических зубцов Q с симптомами или без них;
- наличие вылеченного или лечащегося ИМ.
Острый инфаркт миокарда смерть. Эпидемиология
Сегодня в развитых странах число пациентов с коронарной патологией постоянно растет, причем происходит сдвиг в сторону более молодого возраста, что делает проблему диагностики, лечения и профилактики ишемической болезни социально значимой.
Заболеваемость среди мужчин гораздо выше, чем среди женщин: в среднем 500 на 100 000 мужчин и 100 на 100 000 женщин, в возрасте старше 70 лет эта разница нивелируется.
Возрастной пик заболеваемости инфарктом миокарда - 50-70 лет.
У мужчин пик заболеваемости приходится на зимнее время, у женщин - на осень, снижение заболеваемости у мужчин и женщин происходит одновременно в летний период времени.
Самыми опасным временем суток у мужчин считаются предутренние часы (4-8 часов утра), когда частота развития ИМ достигает 23,9%; у женщин аналогичный показатель составляет 25,9% в утренние часы (8-12 часов). Такая частота развития ИМ в зависимости от сезонности и времени суток совпадает с аналогичными показателями "внезапной смерти".
Внезапная смерть обычно происходит в утренние часы при подъеме больного с постели, что вероятнее всего связано с повышением активности симпатической нервной системы при пробуждении. Это вызывает увеличение вязкости крови и агрегационную активность тромбоцитов с выбросом
Примерно одна треть всех случаев ОИМ (а у более молодых больных еще чаще) завершается летальным исходом на догоспитальном этапе, в большинстве случаев уже через 1 час после появления острых симптомов. Среди пациентов с ОИМ, доживших до поступления в больницу, в результате проведенной современной терапии отмечаются меньшая летальность и более продолжительная выживаемость.
Смерть больных ОИМ в первые 4 часа связана с появлением аритмий и развитием