Новая болезнь: что мы знаем о ней
- Новая болезнь: что мы знаем о ней
- Связанные вопросы и ответы
- Как называется новая болезнь
- Какие симптомы присутствуют при этой болезни
- Как эта болезнь диагностируется
- Как лечится эта болезнь
- Какие факторы риска могут увеличивать вероятность заболеть этой болезнью
- Как эта болезнь влияет на организм
- Как эта болезнь может быть предотвращена
- Какие виды исследований проводятся для понимания этой болезни
- Как эта болезнь может повлиять на общество
Новая болезнь: что мы знаем о ней
H2 Определение
Новая болезнь - это инфекционное заболевание, которое было обнаружено в последние годы и до сих пор изучается учеными. Оно вызывается новым вирусом или бактерией, которые ранее не были известны человечеству.
Определение
Новая болезнь - это инфекционное заболевание, которое было обнаружено в последние годы и до сих пор изучается учеными.
Оно вызывается новым вирусом или бактерией, которые ранее не были известны человечеству.
Это заболевание отличается от других инфекционных заболеваний своей высокой степенью заразности и быстротой распространения.
Лечение новой болезни пока не разработано, поэтому врачи и ученые продолжают работать над ее изучением и поиском эффективного лечения.
Важно отметить, что новая болезнь может вызывать различные симптомы, от легких до тяжелых, и может иметь различные последствия для здоровья человека.
H2 Симптомы
Симптомы новой болезни могут быть различными и зависят от типа вируса или бактерии, который вызывает заболевание. Общие симптомы могут включать в себя:
- лихорадку
- кашель
- кашель с мокротой
- боль в горле
- головную боль
- мышечные боли
- общее недомогание
H2 Передача
Передача новой болезни может происходить через воздушно-капельный путь, через загрязненные предметы или через контакт с инфицированными людьми.
H2 Диагностика
Диагностика новой болезни обычно проводится с помощью лабораторных тестов, таких как ПЦР-диагностика или серологические тесты.
H2 Лечение
Лечение новой болезни зависит от типа вируса или бактерии, который вызывает заболевание. Обычно лечение включает в себя применение антибиотиков или вирусостатиков.
H2 Профилактика
Профилактика новой болезни включает в себя соблюдение гигиены рук, избегание контакта с инфицированными людьми и вакцинацию.
H2 Заключение
Новая болезнь - это серьезное заболевание, которое требует внимания и быстрой диагностики. Важно соблюдать гигиену и избегать контакта с инфицированными людьми, чтобы минимизировать риск заражения.
Связанные вопросы и ответы:
Вопрос 1: Что такое названная еще одна болезнь
Ответ: Названная еще одна болезнь - это термин, используемый для обозначения заболевания, которое было названо после того, как было описано и изучено. Это может быть результатом новых исследований, открытий или улучшений в области медицины.
Вопрос 2: Как называется эта болезнь
Ответ: Названная еще одна болезнь не имеет конкретного названия, так как это общий термин для обозначения новых заболеваний, которые были описаны после того, как были изучены и названы другие болезни.
Вопрос 3: Какие факторы могут привести к появлению названной еще одной болезни
Ответ: Названная еще одна болезнь может появиться в результате многих факторов, таких как изменения в генетике, воздействие окружающей среды, новые инфекции или вирусы, а также изменения в образе жизни и питании.
Вопрос 4: Как обнаруживается названная еще одна болезнь
Ответ: Названная еще одна болезнь обнаруживается путем изучения пациентов с необычными симптомами, которые не соответствуют известным заболеваниям. Затем проводится серия тестов и исследований, чтобы определить причину заболевания и разработать методы лечения.
Вопрос 5: Как лечится названная еще одна болезнь
Ответ: Лечение названной еще одной болезни зависит от ее природы и симптомов. В некоторых случаях лечение может включать в себя лекарства, физиотерапию, хирургическое вмешательство или комбинацию этих методов. Важно, чтобы лечение было направлено на конкретные симптомы и причины заболевания.
Вопрос 6: Как избежать названной еще одной болезни
Ответ: Избежать названной еще одной болезни можно путём соблюдения правил гигиены, здорового образа жизни, правильного питания и регулярного прохождения медицинских осмотров. Также важно следить за изменениями в своем здоровье и обращаться к врачу в случае возникновения необычных симптомов.
Как называется новая болезнь
В период всемирной пандемии привычные признаки простуды вызывают сильную тревогу, поскольку большинство из них типичны и для COVID-19. Но есть некоторые особенности проявления симптомов при таком вирусе.
Кашель
Он отличается сухим характером, иногда с незначительным количеством мокроты. По ощущениям кашель раздражающий и словно щекочущий. В сутки появляется от 1 до 3 приступов длительностью час и больше. Если человек кашляет подобным образом, это первый повод показаться врачу.
Температура
Такой признак нередко появляется в числе первых и говорит о том, что вирус можно определить по анализу крови. Температура тела поднимается к 6-9 дню от заражения инфекцией, то есть сразу после инкубационного периода. Конкретные показатели назвать нельзя, поскольку все индивидуально. У одних пациентов все время температура удерживается в пределах нормы. Другие жалуются на показатель 37,2-37,3 градуса. Реже температура поднимается до 38.
Если брать среднее значение, субфебрильный показатель удерживается 1-3 суток. Иногда — до 5-6 дней. Если возникла такая ситуация, необходимо обратиться к лечащему врачу.
Сбивать или не сбивать? Многие врачи не рекомендуют принимать жаропонижающее при показателе ниже 38,5. Другие медики утверждают, что игнорирование такой температуры тела закончилось у многих пациентов госпитализацией на 6-7 день. Универсального правила здесь нет. Если у больного есть сопутствующие хронические заболевания или он находится в группе риска, сбить температуру все же стоит. Параллельно нужно пить много жидкости, придерживаться постельного режима и лечить заболевание по рекомендациям врача.
Утрата обоняния или вкуса
Один из самых распространенных и известных симптомов COVID-19. Ученые полагают, что аносмия протекает немного не так, как типично для ОРВИ . В случае с ковидом обоняние теряется практически внезапно, даже когда у человека нет заложенности носа.
Нередко аносмия сопровождается потерей вкуса, а в дальнейшем возникает искажение вкусового восприятия. В большинстве случаев все восстанавливается уже через несколько недель, но возможно затяжное нарушение функциональности органов чувств.
Насморк
Заложенность носа возникает обычно на начальных этапах заболевания. Напоминает течение ОРВИ , а уже через пару дней человек, как правило, может свободно дышать. Обилия слизи не наблюдается.
Головная боль
Для симптома типична средняя интенсивность. На протяжении двух недель после заражения вирусом головные боли могут усиливаться. Обычно симптом сопровождается другими явными проявлениями, как потеря обоняния, вкуса. Обратите внимание на то, что мигрень может указывать на обезвоживание организма.
Нарушение пищеварения
Порядка 5% больных сталкиваются с диареей, как первым симптомом COVID-19. Причем он актуален и для взрослых, и для детей. Важно заострить внимание на пищевом расстройстве и обратиться за медицинской помощью, так как проблема может привести к обезвоживанию.
Тошнота
Типична для легкой формы COVID-19. Иногда сопровождается неприятными ощущениями в животе и даже рвотой. Разумеется, симптом нельзя считать первым подтверждением наличия коронавирусной инфекции, поэтому смотреть нужно на совокупность признаков.
Общая слабость
Люди с коронавирусом нередко замечают сильную усталость и ноющие мышечные боли. Возникает чувство «ломки» даже при нормальной температуре. На данный момент нельзя назвать миалгию конкретным симптомом COVID-19, но при параллельном появлении других признаков нужно насторожиться.
Особенности симптоматики и протекания COVID-19 у разных пациентов
В ноябре 2020 года ученые провели исследование относительно протекания коронавируса у пациентов разных полов и возрастов.
Мужчины и женщины
Так как вирус нуждается в белках ACE-2 для закрепления в организме, заболеванию особенно подвержены те, у кого их больше. Повышенный уровень рецепторов обнаружили в мужских репродуктивных органах, поэтому у них ковид проявляется сильнее.
В целом ВОЗ пока не предоставила однозначных данных об отличии симптомов у мужчин и женщин. По итогам исследований ученых из США количество летальных исходов больше среди мужского пола и составляет 69% от всех случаев. Эта тенденция наблюдается и в остальном мире.

Какие симптомы присутствуют при этой болезни
Что такое гепатит С простыми словами?
Гепатит С (гепатит ц) — это воспаление печени, которое возникает в результате заражения вирусом.
При гепатите ткани печени постепенно разрушаются и органу становится всё сложнее выполнять свои функции: фильтровать кровь, вырабатывать нужные питательные вещества и бороться с инфекциями.
В острой фазе гепатита С может отмечаться желтушность кожных покровов, потемнение мочи и светлый стул. Пациенты могут жаловаться на зуд и сыпь — при гепатите они появляются за счёт разрушительных процессов в печени. Но в большинстве случаев заболевание развивается бессимптомно.
Гепатит С можно вылечить, если узнать о заболевании вовремя и начать лечение, пока нет критических повреждений печени.
Лечится ли гепатит С полностью у взрослых?
Да. Если узнать о заболевании на ранней стадии и начать терапию вовремя, в большинстве случаев его удаётся вылечить за несколько месяцев. Если человек однажды уже переболел гепатитом С, он может заразиться им снова: вирус быстро мутирует и имеет большое количество генотипов.
Сколько живут с гепатитом С?
Разрушительные процессы в печени могут развиваться десятилетиями, прежде чем орган будет полностью поражён. По данным Всемирной организации здравоохранения, риск развития опасных для жизни поражений печени в течение 20 лет после заражения составляет 15–30%. При этом, если узнать о заболевании на ранней стадии, его можно успешно вылечить.
Каковы признаки гепатита С у женщин?
Признаки гепатита С у женщин и мужчин одинаковы практически на всех этапах развития болезни. На стадии цирроза печени у женщин может нарушаться менструальный цикл и увеличиваться в объёме живот при общем похудении.
Каковы симптомы гепатита С у мужчин?
Практически на всех этапах развития гепатита С симптомы у мужчин и женщин не отличаются. На стадии цирроза у мужчин отмечается снижение либидо, эректильная дисфункция, увеличение молочных желёз.
Как можно заразиться гепатитом С? Как передаётся заболевание?
Вирус гепатита С передаётся с кровью. Это значит, что в быту, в общественных местах и даже при сексуальных контактах риск инфицирования минимальный. Заразиться можно, если использовать бритвенные или маникюрные принадлежности больного человека. При этом важно помнить, что все люди, инфицированные вирусом гепатита С, заразны — даже если болезнь протекает бессимптомно.
Можно ли вылечить гепатит С полностью?
Можно. Если своевременно диагностировать болезнь и вовремя начать лечение, в 9 из 10 случаев болезнь можно вылечить полностью. Сложность заключается в том, что гепатит С чаще всего протекает скрыто, а признаки заболевания начинают проявляться, когда здоровью уже нанесён большой вред. Чтобы себя защитить, важно соблюдать меры предосторожности и сдавать анализы, если есть сомнения.
Надо ли проверяться на гепатит С здоровому человеку?
Так как гепатит С — это заболевание, которое часто протекает бессимптомно, важно сдавать анализы, чтобы вовремя приступить к лечению. Анализ на гепатит С рекомендуют сдавать хотя бы раз в жизни. А при определённых условиях — проверяться регулярно.
Какой код имеет гепатит по МКБ?
В международной классификации болезней хронический вирусный гепатит C имеет код B18.2.
Что делать, если член семьи болен гепатитом С?
Гепатит С передаётся с кровью, причём для инфицирования достаточно даже незаметного глазу количества. Поэтому важно избегать ситуаций, когда кровь заражённого человека попадает на кожу или слизистые оболочки здорового. Например, опасно пользоваться одной бритвой или маникюрными принадлежностями. Важно помнить, что при гепатите С симптомы могут не проявляться, пока разрушения печени не станут критическими, но человек всё равно остаётся заразным.
Воздушно-капельным и контактно-бытовым путём гепатит С не передаётся: пользоваться общей посудой и предметами быта, разговаривать, не соблюдая дистанции, и обниматься не опасно. Половым путём заражение возможно при наличии микротрещин на коже и слизистых оболочках партнёров.
Как эта болезнь диагностируется
Хроническая обструктивная болезнь легких (ХОБЛ) иногда трактуется как неоднородная группа заболеваний, связанных общим синдромом, однако общепризнанным подходом сегодня является выделение ХОБЛ в самостоятельную нозологическую единицу. Обструкция, т.е. сужение, сокращение просветов воздухоносных путей (как правило, в нижней части бронхиального древа) сопровождается воспалительным процессом и приводит к постепенно прогрессирующей дыхательной недостаточности на фоне дегенеративно-дистрофических изменений в паренхиматозных тканях легких, альвеол и бронхов.
В настоящее время хроническая обструктивная болезнь легких активно исследуется и признается общемировой проблемой, причем значительно более серьезной, чем представлялось ранее. Распространенность ХОБЛ в общей популяции оценивается на уровне 0,7-1% (мужчины болеют в полтора раза чаще). Заболеваемость и летальность продолжают расти, особенно в странах третьего мира. Сегодня ХОБЛ занимает четвертое место в перечне наиболее смертоносных заболеваний человека. ВОЗ, национальные и международные пульмонологические организации в последние десятилетия вынуждены в отношении ХОБЛ предпринимать исследовательские, профилактические и терапевтические усилия глобального масштаба.
Причины
Главной причиной ХОБЛ является табакокурение. Статистическая значимость прочих этиопатогенетических факторов, триггеров и факторов риска не превышает 5-10%. К основным из таких дополнительных факторов относят острые и хронические инфекции дыхательных путей, загрязненный воздух (особенно если это является профессиональной вредностью), генетически обусловленный недостаток одного из печеночных ферментов, выполняющего протекторную функцию по отношению к бронхолегочным тканям, а также наличие бронхиальной астмы или туберкулеза в анамнезе. При наличии одновременно нескольких причинных факторов риск запуска прогрессирующего обструктивного процесса резко возрастает, а прогноз ухудшается.
Симптоматика
Выделяют пять стадий развития хронической обструктивной болезни легких – от продромальной нулевой до крайне тяжелой IV стадии. Ранние этапы ХОБЛ чаще всего протекают латентно или малосимптомно, однако со временем формируется характерная клиническая картина, основу которой составляют одышка, мокрота (скапливающаяся, в основном, по утрам) и продуктивный кашель.
Поначалу одышка появляется лишь при серьезных физических нагрузках и, как и постепенно учащающиеся приступы кашля, недооценивается больным. Однако по мере присоединения вторичных инфекционно-воспалительных процессов отхаркиваемой мокроты становится все больше, она приобретает слизисто-гнойный характер, сокращаются интермиссии между обострениями. Одышка возникает при все менее интенсивных нагрузках и приобретает характер тотальной дыхательной недостаточности, на последних стадиях очень тяжелой и жизнеугрожающей.
Различают развитие ХОБЛ по типу бронхита и по типу эмфиземы. Первый вариант чаще начинается в молодом возрасте, протекает тяжелее и является прогностически менее благоприятным.
К наиболее типичным осложнениям хронической обструктивной болезни легких относятся сердечнососудистая недостаточность, легочная гипертензия, пневмоторакс , пневмонии, пневмосклероз и другие опасные состояния. Следует повторить, что ХОБЛ является заболеванием с высокой частотой инвалидизаций и летальных исходов.
Диагностика
Для успешного терапевтического противодействия развивающейся ХОБЛ ранняя, желательно доклиническая диагностика чрезвычайно важна – и, вместе с тем, проблематична. В настоящее время поднимается вопрос о необходимости как можно более масштабного скрининга населения с применением спирометрических проб.
Инструментальная и лабораторная диагностика включает, как правило, рентгенографию, общеклинические анализы, анализ газового состава крови и, при подозрении на малигнизацию, цитологический анализ отхаркиваемой мокроты. По мере необходимости назначаются бронхоскопия, электрокардиография и другие исследования.
Лечение
Терапия носит паллиативный характер, однако является достаточно эффективной при условии нормализации образа жизни и максимально возможного устранения всех контролируемых факторов риска (см. выше). Широко применяются ингаляторы, небулайзеры и другие аналогичные устройства. Назначают бронхолитические, муколитические, противовоспалительные глюкокортикостероидные препараты, бронходилатирующая терапия (меры по расширению воздухоносных просветов); для подавления вторичных инфекций применяют антибиотики. Важное значение придается обучению пациента способам самодиагностики и самопомощи, а также дыхательной гимнастики. При своевременном обращении за помощью и неукоснительном соблюдении всех врачебных назначений темпы прогрессирования хронической обструктивной болезни легких сегодня удается кардинально замедлить, а клинические проявления – значительно смягчить, сохраняя пациенту приемлемое качество жизни в течение длительного времени.
Как лечится эта болезнь
К счастью, многое находится во власти человека, а не вероятностей. Самые главные риски онкологии давно и хорошо изучены: помимо возраста, среди них курение, употребление алкоголя, ожирение и избыточный вес, солнечное излучение.
Факторы риска и их влияние на организм подробно описаны в Европейском кодексе борьбы против рака, составленном Всемирной организацией здравоохранения. Там же даны рекомендации, как снизить риски, на которые мы можем повлиять, — их называют модифицируемыми.
— Курение повышает риск развития большой доли онкологических заболеваний — порядка 20% злокачественных опухолей так или иначе связано с курением. Причем у людей, которые не курят, но регулярно вдыхают табачный дым, риск рака тоже высок, — предупреждает Антон Барчук. — Другой фактор риска — употребление алкоголя. Долгое время считалось, что есть безопасная доза, употребляя которую человек ничем не рискует. Это, скорее всего, не так.
Ожирение и малоподвижный образ жизни вне зависимости от массы тела повышают риск развития колоректального рака, рака пищевода. В России сейчас заболеваемость этими видами рака повышается. Рак пищевода традиционно связывался с курением и алкоголем, но сейчас риск ассоциирован именно с ожирением.
Употребление красного мяса и переработанных мясных продуктов, таких как сосиски и колбасы, большого количества соли и сахара, тоже существенно повышает риск развития рака.
У женщин, которые не кормили грудью, может быть повышен риск развития рака молочной железы. Не всегда это можно модифицировать, но об этом надо помнить.
Еще одна причина многих онкологических заболеваний — вирус папилломы человека (ВПЧ). Он передается половым путем, но вызывает рак не только половых органов, но и опухоли головы и шеи. Сейчас распространенность онкозаболеваний, связанных с ВПЧ, в нашей стране растет, — перечисляет Антон Барчук.
Как работают факторы риска? Антон Барчук приводит упрощенную, но рабочую модель: фактор риска при постоянном воздействии на организм приводит к появлению предопухолевых изменений, затем опухолевых клеток; их количество растет, появляются симптомы заболевания, диагноз и его последствия.
- Что значит присутствие фактора риска в жизни конкретного человека? На 1000 здоровых людей, которые не курят будет условно десять человек, которые все же заболеют раком. Среди этих же 1000 курящих и пьющих человек опухоли разовьются уже у 100-200. Вот так это работает, - уточняет Барчук.
Профилактика рака в идеале начинается с действий самого человека — нужно оценить свои риски и постараться их устранить. Нет фактора риска — вся цепочка не работает.
— Бросить курить или вообще не курить — значит устранить этот фактор риска, свести вероятность заболеть связанным с ним раком к минимуму (хотя и не к нулю, к сожалению). Рак шейки матки вызывается вирусом папилломы человека, а обезопасить себя от заражения ВПЧ можно с помощью вакцинации, раз и навсегда устранив этот фактор риска.
Почему самая высокая заболеваемость меланомой кожи в мире — у жителей Австралии? Там всегда солнечная погода, и люди постоянно подвергаются воздействию ультрафиолетового излучения. Как снизить риск меланомы? Использовать солнцезащитные средства, сократить пребывание на солнце в часы наибольшей солнечной активности, не загорать, - говорит Максим Котов.
Какие факторы риска могут увеличивать вероятность заболеть этой болезнью
Цитомегаловирусная болезнь ( ЦМВИ, цитомегалия, вирусная болезнь слюнных желёз, болезнь с включениями ) — это общее системное инфекционное заболевание, вызываемое вирусом семейства герпесов V типа — цитомегаловирусом, который специфически поражает лейкоциты и клетки различных органов (слюнных желёз, почек, лёгких, печени, головного мозга и другие).
Клинически характеризуется многообразием проявлений — от бессимптомного течения до генерализованных (распространённых) форм с поражением внутренних органов и центральной нервной системы, а также пожизненного пребывания в организме.
Этиология
Семейство — Herpesviridae
Подсемейство — Betaherpesvirinae
Вид — Cytomegalovirus hominis (открыт в 1956 году)
 Вирус герпеса V типа
Вирус герпеса V типа
Является древним человеческим вирусом (предположительно с Кембрийского периода), который в ассоциации с другими герпесвирусами оказал значительное влияние на формирование иммунитета современного человека.
Внутривидовая структура неоднородна. Известно о трёх штаммах вируса: Davis, АД 169, Kerr и Towne. Они могут иметь различия в тропизме к тканям человека, различаться по степени вирулентности и патогенности.
Цитомегаловирус имеет внешнюю гликопротеиновую оболочку, в составе которой есть B и H звенья — к ним формируются антитела. Представляет собой двухцепочечный ДНК-содержащий крупный вирус с диаметром нуклеокпсида до 180 нм.
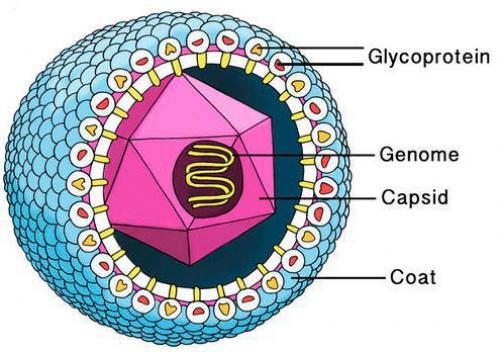 Строение вируса
Строение вируса
Вирус способен поражать практически любую ткань человеческого организма, т.е. обладает политропностью. При развитии в ядрах инфицированных клеток образует включения (незрелые вирионы), описываемые как "глаз совы".
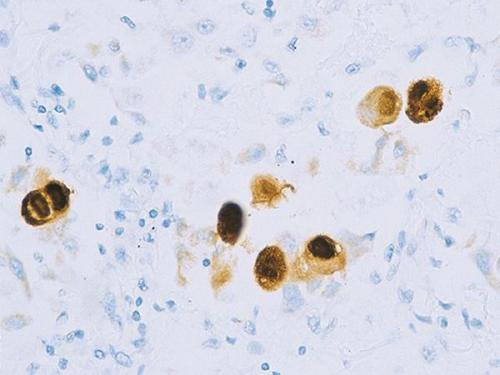 Незрелые вирионы
Незрелые вирионы
Вызывает цитомегалию (увеличение) клеток, не приводя к их гибели. Способен при активном течении значительно снижать иммунитет. Возможна трансплацентарная передача вируса с развитием врождённой инфекции.
Культивируется на культуре фибробластов (клеток соединительной ткани) человека. Изменения хромосомного набора клеток не вызывает. Очень чувствительны к ЦМВ клетки плода и новорождённого.
Малоустойчив в окружающей среде, быстро погибает при повышении температуры до 56°С и действии дезинфицирующих средств, теряет заражающие свойства при замораживании. В условиях комнатной температуры способен сохраняться в течение нескольких дней.
Эпидемиология
Антропоноз. Источник инфекции — только человек (больной различными формами и носитель), причём выделение вируса возможно в течение всей жизни человека и зависит от его индивидуальных иммунологических особенностей. Возможно заражение различными штаммами ЦМВ, роль этого в изменении патологии и клинической картине пока не выяснена.
Как передаётся цитомегаловирус
Механизмы передачи вируса:
- воздушно-капельный (аэрозольный путь);
- контактный (контактно-бытовой и половой пути);
- гемоконтактный (парентеральный, при пересадке органов);
- вертикальный (от матери к плоду);
- фекально-оральный (алиментарный — через грудное молоко).
Факторами передачи вируса выступают слюна (преимущественно), моча, кровь, вагинальный секрет, слёзы, сперма, фекалии, грудное молоко.
Восприимчивость среди населения высокая, наибольшее количество заражённых выявляется в детском и подростковом возрасте, когда происходит повышение контактных взаимодействий между людьми. Во взрослом состоянии ЦМВ инфицировано до 95% населения планеты, которые являются пожизненными носителями вируса.
Как эта болезнь влияет на организм
Это заболевание считается неизлечимым, так как никаких лекарств для уничтожения вируса, уже поразившего больного, не существует. Единственной защитой от болезни является вакцинация. На ее необходимость указывают фото детей, перенесших полиомиелит. Тяжелые деформации позвоночника и конечностей, инвалидность на всю жизнь – это то, что может ждать заболевшего человека. Но после того как была создана оральная полиовакцина, количество инфицированных детей значительно снизилось. Массовая иммунизация против полиомиелита стала проводиться с середины XX века.
Теперь эта вакцина является одной из обязательных прививок для детей до 5 лет. Оральная полиовакцина, выпускающаяся в виде капель, считается самой безопасной из всех существующих. Ее используют во всем мире, и предназначена она для неоднократного применения. С каждым разом иммунитет ребенка против вируса становится все крепче. Реакция на капли от полиомиелита бывает крайне редко, поэтому прививку делают даже новорожденным и больным детям.
Сейчас в большинстве стран используется оральная полиовакцина
Оральная полиовакцина обладает способностью создавать местный иммунитет против вируса в кишечнике ребенка. Она прерывает распространение дикого полиовируса. Поэтому ОПВ считается более эффективной, чем новая инактивированная полиовакцина. ИПВ с начала 2000 годов стала использоваться в некоторых странах. Она тоже обеспечивает человеку защиту против заражения, но стимулирует очень низкий иммунитет и не способна предотвратить распространение вируса во внешней среде.
Всем родителям нужно знать, сколько раз делают прививку от полиомиелита. Ведь от этого зависит стойкость иммунитета к вирусу, который возрастает с каждой ревакцинацией. С 2008 года в России вакцинацию от этой болезни начинают с 3 месяцев и проводят в 6 этапов. Это может быть ОПВ в виде капель или укол ИПВ. Первая прививка делается инактивированной вакциной в 3 месяца, вторая – в 4,5 месяцев. Последующие вакцинации проводятся оральной полиовакциной через рот. Это происходит в 6, 18 и 20 месяцев. Последний раз для формирования стойкого иммунитета и профилактики заражения вакцинация нужна в 14 лет.
Сейчас также используется комплексная вакцина производства Франции «Пентаксим». Она позволяет одним уколом привить ребенка от коклюша, дифтерии, столбняка, полиомиелита и заболеваний, вызываемых гемофильной палочкой.
Вирус полиомиелита широко распространен и очень заразен
Взрослые, которые получали вакцину, не нуждаются в прививках. Но для профилактики перед поездкой в эпидемиологически опасные районы рекомендуется принять дозу ОПВ.
Чтобы избежать возможных побочных действий вакцинацию нельзя проводить во время лечения «Неомицином», «Стрептомицином» или «Полимиксином». Противопоказана прививка также беременным женщинам.
Как эта болезнь может быть предотвращена
Когда доходит до очевидных сигналов заражения, таких, например, как зуд в анальной области, глисты в кале, это свидетельствует о критическом заражении и необходимости срочного лечения.
Кроме всего, существуют паразиты, которых можно определить только по взятию крови.
Для понимания, какой именно анализ следует сдать на глисты в каждом отдельном обращении, необходимо знать виды инвазий. При подозрении энтеробиоза будет достаточно мазка на яйцеглист.
Хотя эксперты рекомендуют делать до пяти обследований, если выражены признаки заболевания, и отрицательны результаты первичных обследований. Ведь яйца откладываются через промежутки времени, а не каждый день. Опыт показывает, что пятый мазок дает вероятность до 99 %.
Копроовоскопический способ
Наиболее частым исследованием является анализ кала на яйца глист и мазок в районе анального сфинктера (копроовоскопия). Изучение кала служит выявлению яиц возбудителей и распознанию вида гельминтоза. Те же задачи решают посредством анального мазка. Так можно распознать и остриц, вызывающих заболевание — энтеробиоз.
Эти анализы выделяются большой погрешностью, к ним необходимо прибегать по нескольку раз, а на итог во многом влияет мастерство лаборанта.
Тест на дисбактериоз выявит угнетенность нормальной кишечной палочки, что характерно при гельминтозах. Материал для анализа можно собрать самим. Если нет возможности или охоты заниматься калом, то можно сдать мазок.
Яйца остриц, как правило, обнаруживаются в ректальной слизи, но не в просвете кишечника. Отчего мазок показательнее при обнаружении остриц, чем исследование кала.
Единичное исследование не всегда может показать заражение, особенно при незначительной инвазивности. Врач подскажет, какие анализы на глистов следует сдать и определит план. Рекомендуется проводить анализ кала в несколько подходов с перерывами в 3-5 дня.
По анализу кала ложноположительный ответ невозможен. Если яйца гельминтов или цисты присутствуют, то заражение есть. Ложноотрицательный же ответ не гарантирует, что возбудителей нет. Яйца глистов появляются периодически и могут находиться в различных этапах эмбриогенеза. А острицам вовсе свойственно ночное отложение яиц, тогда как анализы берутся днем.
Отчего копроовоскопическое исследование применяется широко и доступно в лаборатории с любым оборудованием, но малоэффективно.
Гистологический тест
Более содержателен гистологический тест кала. Он дает возможность применять разноплановое исследование материала, с окрашенными срезами. В которых видны не просто целиком яйца и личинки, но и успешно определяемы частицы глистов, оболочки вылупившихся личинок.
Кал можно сохранять дольше мазков, что способствует суждению о прогрессе лечения. Используют методику нечасто из-за дорогой аппаратуры.
Какие виды исследований проводятся для понимания этой болезни
Диденко Владимир Андреевич
Статью проверил доктор медицинских наук
Диденко Владимир Андреевич

Всемирная организация здравоохранения, а вместе с ней – врачи всего мира, правомерно считают, что причина большинства бед – не, который приводит к ухудшению состоянияи безвременной смерти.
Болезни, связанные с нездоровым образом жизни
Первое место по количеству смертей жителей наше планеты последние десятилетия прочно удерживают сердечно-сосудистые заболевания, оставляя далеко позади такие причины смертности, как онкологию и инфекционные болезни.
Самые распространенные системные болезни, связанные с нездоровым образом жизни:
- заболевания кровеносной системы;
- ожирение;
- метаболический синдром и сахарный диабет 1 и 2 типа;
- алкоголизм и прочие виды наркотических зависимостей;
- туберкулез;
- рак;
- цирроз печени и многие другие.
Только вдумайтесь в эти цифры:
- в России риск преждевременной кончины у мужчины до 60 лет составляет 42%, когда у его ровесника в Швейцарии, который ведет преимущественно здоровый образ жизни , – только 9%;
- в России только по официальным данным ежегодно 700 000 граждан погибают из-за алкоголя;
- 400 000 – из-за табакокурения;
- 70 000 – из-за наркотиков.
Проблемы и болезни от нездорового питания
Неправильный образ жизни ведут не только те, кто злоупотребляет алкоголем и курит. Если вы малоподвижны и неправильно питаетесь – это такой же вялотекущий суицид.
Самые распространенные проблемы и болезни от нездорового питания:
- заболевания кровеносной системы;
- ожирение всех степеней;
- онкологические заболевания;
- метаболический синдром;
- болезни ЖКТ и почек;
- аллергия и многие другие.
Болезни нездорового питания подростков
В России в 1981 году стартовало любопытное исследование: учащихся 9 классов опросили на предмет пищевого поведения. А через 27 лет их вновь обследовали, но уже с целью обнаружить метаболический синдром. И он был найден у 68% из числа тех, кто в подростковом возрасте игнорировал завтрак.
Вот так болезни нездорового питания подростков проявляют себя через много лет. И это не только нарушения углеводного обмена, но и жирового, белкового. Они приводят к хроническим недугам и поражают все внутренние органы и ткани, но главной мишенью, конечно, остается сердце.
Как эта болезнь может повлиять на общество
Эта группа профилактических мероприятий направлена на уничтожение вируса в окружающей среде, разобщение людей, внимательное отношение к правилам личной гигиены и заботу о здоровье.
Как же работает неспецифическая защита? Любой заразившийся человек выделяет вирусы в окружающую среду уже в инкубационном периоде и продолжает оставаться заразным до 4-7 дней болезни. Для предотвращения распространения инфекции следует проводить регулярную обработку помещений и поверхностей. Вирус гриппа «боится» спиртовых, йодсодержащих антисептиков, щелочей (мыла).
Объясняя, как не заразиться гриппом в общественных местах, инфекционисты перечисляют простые правила:
- Не посещать места большого скопления людей (концерты, торговые центры).
- Избегать общения с теми, кто уже заболел.
- Мыть руки с мылом или обрабатывать антисептическими средствами.
- При кашле и чихании прикрывать рот и нос одноразовой салфеткой или платком.
- Не прикасаться грязными руками к лицу, носу, глазам.
- Промывать нос солевыми растворами, такими как «Аквалор», «Аквамарис».
- По возможности избегать общественного транспорта в часы пик.
- В транспорте, в магазинах надевать марлевую маску, проводить смену каждые 2,5 часа.
- Изоляция больного в отдельной комнате. Если это невозможно, его постель огораживают ширмой и стараются от другой мебели на 1-1,5 метра.
- Регулярно проветривать комнату, увлажнять воздух, проводить уборку с помощью дезинфицирующих средств.
- Посуду, который пользуется больной, держать отдельно и обрабатывать моющими средствами после каждого приема пищи.
- Мыть и обрабатывать антисептиком руки после контакта с больным членом семьи.
Превышение эпидемического порога на 20 и более процентов становится основанием для введения карантинных мероприятий: в детских учреждениях отменяется посещение или занятия, круглосуточные и дневные отделения стационаров закрыты для визитов родственников, а самих пациентов стараются не задерживать «на койке» и выписывают домой.
При появлении первых признаков гриппа или ОРВИ необходимо ограничить контакты с окружающими и немедленно обратиться к врачу. При высокой температуре терапевта или педиатра можно вызвать на дом, при лихорадке до 38 градусов можно самостоятельно обратиться в поликлинику. Практика отказа от лечения инфекции, стремление «перенести грипп на ногах» опасна для здоровья самого больного и его окружения.
Если вирус «подкосил» кого-то из домочадцев, важно защитить здоровых членов семьи. Для этого применяется:
Масочный режим дома, в общественных местах признан достаточно эффективным способом профилактики. Средство индивидуальной защиты надо менять не реже 1 раза в 2-3 часа – так риск заражения снижается на 60-80%.
В эпидемию гриппа важно помнить, что ослабленный организм становится легкой «добычей» вируса, а частота осложнений возрастает. Поэтому необходимо заботиться о своем здоровье: регулярно и полноценно питаться, избегать стрессовых ситуаций, соблюдать режим дня, вовремя лечить острые, хронические заболевания.